См. Документы Министерства здравоохранения Российской Федерации
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПИСЬМО
от 23 октября 2018 г. N 15-4/10/2-6914
Министерство здравоохранения Российской Федерации направляет клинические рекомендации (протокол лечения) "Нейроаксиальные методы обезболивания родов", разработанные в соответствии со статьей 76 Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации", для использования в работе руководителями органов исполнительной власти субъектов Российской Федерации в сфере здравоохранения при подготовке нормативных правовых актов, руководителями акушерских стационаров при организации медицинской помощи, а также для использования в учебном процессе.
Т.В.ЯКОВЛЕВА
Приложение
Утверждаю
Президент Российского общества
акушеров-гинекологов,
академик РАН, профессор
В.Н.СЕРОВ
14 сентября 2018 г.
Президент Ассоциации акушерских
анестезиологов-реаниматологов, профессор
Е.М.ШИФМАН
24 августа 2018 г.
Согласовано
Главный внештатный специалист
Министерства здравоохранения
Российской Федерации по акушерству
и гинекологии, академик РАН, профессор
Л.В.АДАМЯН
14 сентября 2018 г.
НЕЙРОАКСИАЛЬНЫЕ МЕТОДЫ ОБЕЗБОЛИВАНИЯ РОДОВ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ (ПРОТОКОЛ ЛЕЧЕНИЯ)
Коды МКБ X: O.60, O.74, O75.7, O.80, O.81, P04.0
Год утверждения клинических рекомендаций: 2014 г.
Год обновления клинических рекомендаций: 2018 г.
Пересмотр через 3 года
Профессиональные ассоциации:
Общероссийская общественная организация "Федерация анестезиологов и реаниматологов";
Российская общественная организация "Ассоциация акушерских анестезиологов и реаниматологов".
|
Утверждены: решением Президиума общероссийской общественной организации анестезиологов-реаниматологов "Федерация анестезиологов-реаниматологов"
14 сентября 2018 года
Утверждены: решением Российской общественной организации "Ассоциация акушерских анестезиологов и реаниматологов" 24 августа 2018 года
Утверждены: решением Российской общественной организации "Общество акушеров-гинекологов" 04 сентября 2018 года
|
Рассмотрены и рекомендованы к утверждению Профильной комиссией Минздрава России по анестезиологии и реаниматологии и Профильной комиссией Минздрава России по акушерству и гинекологии
14 сентября 2018 года
|
Ключевые слова: роды, преждевременные роды, обезболивание родов, нейроаксиальная аналгезия, эпидуральная аналгезия, спинальная аналгезия, комбинированная спинально-эпидуральная аналгезия.
Список сокращений
|
ASA
|
-
|
Американское Общество Анестезиологов (American Society of Anesthesiologists)
|
|
ACOG
|
-
|
Американский Колледж Акушеров и Гинекологов (American College of Obstetricians and Gynecologists)
|
|
ВОЗ
|
-
|
Всемирная организация здравоохранения
|
|
МНО
|
-
|
Международное нормализованное отношение
|
|
ЭА
|
-
|
Эпидуральная анестезия
|
|
СА
|
-
|
Спинальная анестезия
|
|
КСЭА
|
-
|
Комбинированная спинально-эпидуральная анестезия
|
|
КОС
|
-
|
Кислотно-основное состояние
|
|
СЗП
|
-
|
Свежезамороженная плазма
|
Термины и определения
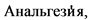 аналгезия (от лат. analgesia, analgia букв, "без боли") - уменьшение болевой чувствительности (в том числе избирательное, когда другие виды чувствительности не затрагиваются) с помощью фармакологических и нефармакологических методов.
аналгезия (от лат. analgesia, analgia букв, "без боли") - уменьшение болевой чувствительности (в том числе избирательное, когда другие виды чувствительности не затрагиваются) с помощью фармакологических и нефармакологических методов.
Нейроаксиальная анальгезия родов - обезболивание родов с использованием эпидуральной, спинальной и спинально-эпидуральной аналгезии. Эти методы заняли прочные позиции в современном акушерстве как наиболее эффективный метод обезболивания [1, 2, 3, 4].
1. Краткая информация
1.1 Определение: нейроаксиальная анальгезия родов - обезболивание родов с использованием эпидуральной, спинальной и спинально-эпидуральной аналгезии.
1.2 Этиология и патогенез: при выборе метода обезболивания родов, необходимо знать проводящие пути боли у беременных женщин [5, 6, 7, 8, 9]:
- Афферентные пути от матки, входящие в спинной мозг на уровне T10 - L1.
- Во время второго периода родов активируются дополнительные проводящие пути вследствие стимуляции органов малого таза. Боль при этом характеризуется как слабая до умеренной. Уровень - L5 - S1.
- Растяжение перинеальных тканей генерирует боль, проводящуюся через сегменты S2 - S4.
1.3 Эпидемиология: до 25 - 30% женщин характеризуют родовую боль как сильную, чрезмерную, и соответственно боль может нанести вред, как организму матери, так и плода и новорожденного [1, 6, 7, 8, 10, 11]. При решении вопроса о необходимости обезболивания родов в целом необходимо руководствоваться Федеральным законом Российской Федерации от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации":
Статья 19. Право на медицинскую помощь:
"5. Пациент имеет право на:...
4) облегчение боли, связанной с заболеванием и (или) медицинским вмешательством, доступными методами и лекарственными препаратами".
Американское Общество Анестезиологов (ASA) и Американское Общество Акушеров и Гинекологов (ACOG) в совместном заявлении считают, нет таких обстоятельств, когда женщина должна испытывать серьезную боль, поддающуюся безопасному лечению, в то время когда она находится под наблюдением врача."
- При отсутствии медицинских противопоказаний материнский запрос - достаточное медицинское показание для облегчения боли во время родов (уровень A-I) [2, 6, 7, 8, 17, 20].
1.4 Кодирование по МКБ 10
Нозологии по МКБ 10, которые могут относиться к проблеме анальгезии/анестезии во время родов:
O60 Преждевременные роды
O74 Осложнения, связанные с проведением анестезии во время родов и родоразрешения
Включено: осложнения у матери, вызванные применением средств для общей или местной анестезии, болеутоляющих или других седативных препаратов во время родов и родоразрешения
O74.0 Аспирационный пневмонит вследствие анестезии во время родов и родоразрешения
O74.1 Другие осложнения со стороны легких вследствие анестезии во время родов и родоразрешения
O74.2 Осложнения со стороны сердца вследствие анестезии во время родов и родоразрешения
O74.3 Осложнения со стороны центральной нервной системы вследствие анестезии во время родов и родоразрешения
O74.4 Токсическая реакция на местную анестезию во время родов и родоразрешения
O74.5 Головные боли, связанные с проведением спинномозговой и эпидуральной анестезии во время родов во время родов и родоразрешения
O74.6 Другие осложнения спинномозговой и эпидуральной анестезии во время родов во время родов и родоразрешения
O74.7 Неудачная попытка или трудности при интубации во время родов во время родов и родоразрешения
O74.8 Другие осложнения анестезии во время родов во время родов и родоразрешения
O74.9 Осложнение анестезии во время родов и родоразрешения неуточненное
O75.7 Роды через влагалище после предшествовавшего кесарева сечения
O80 Роды одноплодные, самопроизвольное родоразрешение
Включено: случаи с минимальной помощью или без нее, с проведением эпизиотомии или без нее нормальные роды
O80.0 Самопроизвольные роды в затылочном предлежании
O80.1 Самопроизвольные роды в ягодичном предлежании
O80.8 Другие самопроизвольные одноплодные роды
O80.9 Одноплодные самопроизвольные роды неуточненные
O81 Роды одноплодные, родоразрешение с наложением щипцов или с применением вакуум-экстрактора
O81.0 Наложение низких [выходных] щипцов
O81.1 Наложение средних [полостных] щипцов
O81.2 Наложение средних [полостных] щипцов с поворотом
O81.3 Наложение других и неуточненных щипцов
O81.4 Применение вакуум-экстрактора
O81.5 Родоразрешение с комбинированным применением щипцов и вакуум-экстрактора
P04.0 Поражения плода и новорожденного, обусловленные применением анестезии и аналгезирующих средств у матери во время беременности, родов и родоразрешения
1.5 Классификация. Методы обезболивания родов можно классифицировать следующим образом:
- Немедикаментозные [12, 13, 14, 15].
- Медикаментозные (опиаты, неопиатные аналгетики, кетамин, ингаляционные анестетики) [1, 5, 6, 7, 8].
- Нейроаксиальная анестезия [2, 16]:
- Эпидуральная
- Спинальная
- Комбинированная спинально-эпидуральная
2. Диагностика
Диагностика боли в родах основана только на субъективных ощущениях женщины и характеристика боли, как чрезмерная, является показанием для обезболивания родов. Может использоваться визуально аналоговая шкала оценки боли (ВАШ) (рис. 1)

Рис. 1 Визуально-аналоговая шкала оценки боли
3. Лечение боли в родах методом нейроаксиальной аналгезии
Нейроаксиальная анальгезия эффективнее всех других методов обезболивания родов и должна быть всегда доступна учреждениях родовспоможения любого уровня (Уровень A-I) [2, 10, 17, 18, 19].
Из различных фармакологических методов, используемых для облегчения боли во время родов, нейроаксиальные методы (эпидуральная, спинальная и комбинированная спинально-эпидуральная) являются самыми гибкими, эффективными, и наименее угнетающими центральную нервную систему плода и новорожденного (Американское Общество Анестезиологов (ASA) и Американский Колледж акушеров и гинекологов (ACOG) [2, 17, 20]. Необходимость обезболивания (или чрезмерная боль в родах) является достаточным показанием для применения эпидуральной анальгезии. Однако необходимо ориентироваться и на общепринятые показания и противопоказания для нейроаксиальных методов обезболивания родов.
Показания к эпидуральной анальгезии в акушерстве
Показания для проведения эпидуральной анальгезии в родах (клинические ситуации, при которых отсутствие ЭА может ухудшить результат родоразрешения) [6, 7, 8, 17, 20]:
- Артериальная гипертензия любой этиологии (преэклампсия, гипертоническая болезнь, симптоматические артериальные гипертензии) (Уровень A-I).
- Роды у женщин с экстрагенитальной патологией (гипертоническая болезнь, пороки сердца (не все), заболевания органов дыхания - астма, почек - гломерулонефрит, высокая степень миопии, повышение внутричерепного давления) (Уровень B-IIa).
- Роды у женщин с антенатальной гибелью плода (в данном случае главным аспектом является психологическое состояние женщины) (Уровень C-IIa).
- Роды у женщин с текущим или перенесенным венозным или артериальным тромбозом (Уровень B-IIb).
- Юные роженицы (моложе 18 лет) (Уровень C-IIb).
- Относительные показания к проведению эпидуральной анальгезии в родах [21, 22]:
- Непереносимые болезненные ощущения роженицы во время схваток.
- Аномалии родовой деятельности (акушер должен учитывать влияние эпидуральной анальгезии на течение второго периода родов).
- Преждевременные роды.
Эпидуральная анальгезия предпочтительнее применения наркотических анальгетиков для обезболивания преждевременных родов из-за большей эффективности и меньшей токсичности (A-Ib) [23].
- Крупный плод (при отсутствии противопоказаний) [24, 25].
- Операция кесарева сечения.
Противопоказания к нейроаксиальной анальгезии/анестезии в акушерстве [6, 7, 8, 17, 20]:
- Информированный отказ пациентки.
- Недостаточная компетентность врача в технике обезболивания, его проведения и лечения возможных осложнений.
- Тяжелая гиповолемия (геморрагический шок, дегидратация).
- Нарушение свертывания крови в сторону гипокоагуляции (АЧТВ более чем в 1,5 раза, МНО более 1,5) и тромбоцитопении - менее 70·109/л, приобретенные или врожденные коагулопатии. При тромбоцитопении от 70 до 100·109/л и при отсутствии гипокоагуляции возможно применение только спинальной анестезии (обязательно использование игл малого размера - 27 - 29G).
- Гнойное поражение кожных покровов в месте пункции.
- Непереносимость местных анестетиков (непереносимость, как и анафилаксия для местных анестетиков амидной группы встречается крайне редко).
- Наличие фиксированного сердечного выброса у пациенток с искусственным водителем ритма сердца, стенозом аортального клапана, коарктацией аорты, выраженным стенозом митрального клапана. В данной ситуации возможность проведения регионарной анестезии оценивается индивидуально и согласуется с кардиохирургом, поскольку большое значение имеет степень компенсации нарушений гемодинамики, вызванных пороком.
- Тяжелая печеночная недостаточность (нарушения коагуляции и метаболизма местных анестетиков).
- Демиелинизирующие заболевания нервной системы и периферическая нейропатия (рассматриваются индивидуально).
- Татуировка в месте пункции.
Решение о возможности обезболивания родов методами нейроаксиальной анальгезии, а в дальнейшем и тактика проведения на всех этапах родов, определяется только совместно акушером-гинекологом и анестезиологом-реаниматологом с учетом всех факторов риска, особенностей течения родов и состояния плода.
Для обезболивания родов могут использоваться различные методы нейроаксиальной анальгезии [2, 26, 27]:
- Эпидуральная анальгезия (далее - ЭА) в родах - epiduralanalgesiainlabour (болюсное введение местного анестетика). В настоящее время используется программируемое интермиттирующее болюсное введение (Programmedintermittentepiduralbolus (PIEB) [28, 29], эпидуральная аналгезия с проколом твердой мозговой оболочки [30, 31].
- Постоянное введение местного анестетика в эпидуральное пространство - continuousepiduralinfusion (CEI).
- Контролируемая пациентом ЭА - patient-controlled epidural analgesia (PCEA). Эта технология также позволяет сократить количество местного анестетика и степень моторного блока по сравнению с болюсным введением.
- Спинально-эпидуральная анальгезия - combinedspinal-epidural (CSE) anesthesia. Данная технология используется в тех случаях, когда необходимо получить быстрый эффект в сочетании с возможностью продленной анальгезии.
- Длительная спинальная анальгезия - continuousspinalanalgesia. Достаточно сложная методика, которая не имеет преимуществ перед ЭА для обезболивания родов.
- Низкодозная спинальная анальгезия - интратекальное введение 1,5 - 2 мг бупивакаина. Позволяет получить моментальный эффект, но ограничена по времени.
- Для введения в эпидуральное пространство в России разрешены промедол и морфин. Интратекальное введение наркотических анальгетиков в России не разрешено.
- Каудальная анестезия (вариант эпидуральной анестезии).
- Пудендальная анестезия (выполняется акушером-гинекологом).
- Парацервикальная анестезия (выполняется акушером-гинекологом).
Эпидуральная анальгезия в родах обладает целым рядом преимуществ перед другими методами (немедикаментозными и медикаментозными), а именно [6, 7, 8]:
- Наиболее адекватное обезболивание при сохраненном сознании с высокой степенью удовлетворения женщины и обеспечения комфорта в родах.
- Обеспечивает минимальную фармакологическую нагрузку на плод и новорожденного.
- Является методом лечения дискоординации родовой деятельности.
- Устраняет избыточную гипервентиляцию матери и изменения КОС плода.
- Снижает уровень катехоламинов в крови матери.
- Предотвращает нарушение фетоплацентарного кровотока и нарушение транспорта кислорода при чрезмерных спастических сокращениях матки.
- Снижение объема кровопотери (в основном при операции кесарево сечение).
- Обеспечивает снижение АД.
- Снижение травмы родовых путей.
- Адекватное обезболивание при манипуляциях и операциях в III периоде родов и раннем послеродовом периоде.
- Устраняет депрессивное влияние опиатов на новорожденного.
В настоящее время при проведении нейроаксиальной анальгезии в акушерстве применяются современные местные анестетики (табл. 1, 2, 3, 4, 5). Современные местные анестетики не обладают токсическим или другим неблагоприятным влиянием на состояние плода и новорожденного (подобные эффекты описаны только в отношении кокаина).
Таблица 1
Дозы ропивакаина (наропина), рекомендуемые
для эпидуральной анестезии
|
Концентрация препарата
(мг/мл)
|
Объем раствора
(мл)
|
Доза
(мг)
|
Начало действия
(мин)
|
Длительность действия
(ч)
|
|
|
Болюс
|
2.0
|
10 - 20
|
20 - 40
|
10 - 15
|
1,5 - 2,5
|
|
Многократное введение (например, для обезболивания родов)
|
2.0
|
10 - 15 (мин. интервал - 30 мин)
|
20 - 30
|
||
|
Длительная инфузия для
|
|||||
|
Обезболивания родов
|
2.0
|
6 - 10 мл/ч
|
12 - 20 мг/ч
|
-
|
-
|
|
Послеоперационного обезболивания
|
2.0
|
6 - 14 мл/ч
|
12 - 28 мг/ч
|
-
|
-
|
Таблица 2
Дозы бупивакаина, рекомендуемые для эпидуральной анестезии
|
Тип блокады
|
Концентрация
|
Доза
|
начало действия, мин
|
Длительность (час)
|
|||
|
%
|
мг/мл
|
мл
|
Мг
|
без адрен
|
с адрен
|
||
|
Инфильтрация
|
0,25
|
2,5
|
до 60
|
до 150
|
1 - 3
|
3
|
+
|
|
0,5
|
5
|
до 30
|
до 150
|
1 - 3
|
4 - 8
|
+
|
|
|
Эпидуральная анестезия
|
0,5
|
5
|
15 - 30
|
75 - 150
|
15 - 30
|
2 - 3
|
-
|
|
0,25
|
2,5
|
6 - 15
|
15 - 37,5
|
2 - 5
|
1 - 2
|
-
|
|
|
Постоянная инфузия в ЭП
|
0,25
|
2,5
|
5 - 7,5/час
|
12,5 - 18,75/час
|
-
|
-
|
-
|
|
Каудальная эпидуральная анестезия
|
0,5
|
0,5
|
20 - 30
|
100 - 150
|
15 - 30
|
2 - 3
|
-
|
|
0,25
|
2,5
|
20 - 30
|
50 - 75
|
20 - 30
|
1 - 2
|
-
|
|
Таблица 3
Дозы лидокаина, рекомендуемые для эпидуральной
анестезии Максимальная доза лидокаина в чистом виде
3 мг/кг, с адреналином - 7 мг/кг
|
Концентрация
|
Без адреналина, мл
|
С адреналином, мл
|
Начало эффекта, мин
|
Продолжительность, ч
|
|
|
Поясничный отдел
|
1,0%
|
10 - 20
|
15 - 30
|
5 - 7
|
1,5 - 2,5
|
|
Анальгезия
|
|||||
|
Анестезия
|
1,5%
|
5 - 15
|
15 - 30
|
||
|
2,0%
|
5 - 10
|
10 - 25
|
|||
|
Каудальный блок
|
|||||
|
Анальгезия
|
1,0%
|
10 - 20
|
15 - 30
|
||
|
Анестезия
|
1,5%
|
5 - 15
|
15 - 30
|
Таблица 4
Левобупивакаин
Рекомендуемые дозы (максимальная суточная доза 150 мг)
|
Метод анестезии
|
Концентрация (мг/мл)
|
Доза
|
|
Медленное эпидуральное введение препарата при операции кесарева сечения
|
5,0
|
15 - 30 мл (75 - 150 мг) (вводить в течение 15 - 20 мин.)
|
|
Обезболивание родов (эпидуральное болюсное введение)
|
2,5
|
6 - 10 мл (15 - 25 мг) минимальный рекомендуемый интервал между интермиттирующими инъекциями равен 15 мин.
|
|
Обезболивание родов (эпидуральная инфузия)
|
1,25
|
4 - 10 мл/ч (5 - 12,5 мг/ч)
|
|
Обезболивание в послеоперационном периоде
|
1,25
|
10 - 15 мл/ч (12,5 - 18,75 мг/ч)
|
|
2,5
|
5 - 7,5 мл/ч (12,5 - 18,75 мг/ч)
|
Примечание: левобупивакаин в виде раствора для инъекций в концентрациях 7,5 мг/мл противопоказан акушерстве
Таблица 5
Артикаин-Бинергия
Рекомендуемая максимальная доза для взрослых:
5 - 6 мг/кг массы тела (не более 400 мг).
|
Вид анестезии
|
Количество, мл
|
|
|
Для дозировки 10 мг/мл
|
Для дозировки 20 мг/мл
|
|
|
Эпидуральная (перидуральная) анестезия
|
10 - 30
|
10 - 15
|
Для усиления анальгетического эффекта и уменьшения дозы местного анестетика в эпидуральное пространство вводят наркотические анальгетики (в России разрешено применение морфина и промедола). Применение указанных опиатов сопровождается большим количеством побочных эффектов и без крайней необходимости следует избегать их использования.
Для пролонгирования эффекта местных анестетиков используется адреналин - 1,25 - 5,0 мкг/мл - разведение 1:800,000 - 1:200,000 (имеются готовые формы местных анестетиков с адреналином).
Не имеют достаточной доказательной базы утверждения о следующих осложнениях, которые приписывают эпидуральной анальгезии: токсичность местных анестетиков для плода, слабость родовой деятельности, увеличение частоты оперативного родоразрешения, нарушение грудного вскармливания, сепсис у матери и новорожденного, неврологические осложнения (парез, боль в спине, головная боль).
Ошибочно мнение, что ЭА можно выполнять только при открытии шейки матки на 3 - 4 см. Соблюдение технологии проведения эпидуральной анальгезии, тщательный учет показаний и противопоказаний, особенностей течения родов, взаимопонимание и контакт с акушером-гинекологом позволяют проводить этот метод обезболивания родов практически без осложнений.
- Степень открытия шейки матки на момент выполнения нейроаксиальных методов анальгезии не влияет на частоту кесарева сечения и других осложнений со стороны матери и плода. Нейроаксиальная анальгезия родов может быть выполнена без учета степени раскрытия шейки матки (Уровень A-I) [2, 6, 7, 8, 17, 20].
- Влагалищное родоразрешение после операции кесарева сечения не является противопоказанием для нейроаксиальной анальгезии, поскольку ЭА должна проводиться на уровне анальгезии и не может обеспечить адекватного обезболивания при угрожающем разрыве матки (уровень B-IIa) [2, 6, 7, 8, 17, 20, 32].
Проведение нейроаксиальной анальгезии в родах с тщательным соблюдением технологии не сопровождается отрицательным влиянием на состояние плода и новорожденного, не увеличивает частоту оперативного родоразрешения, не ухудшает грудное вскармливание и не сопровождается неврологическими нарушениями. Озноб и повышение температуры тела во время эпидуральной анальгезии в родах не связано с септическим состоянием и не требует проведения антибиотикопрофилактики.
Двигательная активность и вертикальное положение женщины во время первого периода родов уменьшает общую продолжительность родов, снижает риск кесарева сечения и не связано с неблагоприятным эффектом для матери и плода. Это достигается применением растворов местных анестетиков и минимальной концентрации, при которой возможен анальгетический эффект (феномен дифференцированного блока) [33, 34]. Положение женщины на спине во время родов может снижать сократительную деятельность матки, а у некоторых женщин уменьшать маточно-плацентарный кровоток. Абсолютных доказательств влияния "ходячей анальгезии" на исход родов для матери, плода и новорожденного в настоящее время нет, это не является обязательным компонентом в родах, но такая активность женщины свидетельствует о минимальном моторном блоке в условиях нейроаксиальной анальгезии. Во втором периоде родов женщина должна занимать наиболее комфортную для нее позицию [35, 36, 37].
Выраженность моторного блока при проведении нейроаксиальной аналгезии в родах рекомендуется определять по шкале Bromage [38]:
0 баллов - пациентка может поднять и удерживать выпрямленную в коленном суставе ногу;
1 балл - пациентка может поднять и удерживать только согнутую в коленном суставе ногу;
2 балла - пациентка не может поднять ногу, однако сгибание в тазобедренном и коленном суставах возможны;
3 балла - пациентка может осуществлять движение только в голеностопном и первом плюсне-фаланговом суставах;
4 балла - движения в нижних конечностях невозможны.
Нейроаксиальные методы обезболивания родов могут сопровождаться удлинением второго периода родов [39, 40, 41], что связано с выраженным моторным блоком и для профилактики этого осложнения используются следующие технологии:
- При отсутствии острой гипоксии плода родоразрешение не форсируется до уменьшения степени моторного блока.
- Применяется постоянная инфузия местного анестетика в эпидуральное пространство.
- Уменьшается концентрация местного анестетика (может быть ослабление анальгетического эффекта) [42].
При изменении плана ведения родов в сторону операции кесарева сечения эпидуральная анальгезия переходит в анестезию продолжается с применением того же местного анестетика, но в концентрации и объеме для абдоминального оперативного родоразрешения. Эту дозу местного анестетика можно ввести еще в родовом зале и затем транспортировать женщину в операционную (только при условии, если она расположена на одном этаже) на каталке с учетом латентного периода для развития полной картины анестезии, который может продолжаться 15 - 20 мин.
4. Реабилитация
После окончания родов женщина должна в течение двух часов находиться в положении лежа, вставать и ходить можно только в сопровождении персонала. Это связано с возможным остаточным эффектом моторного блока и развитием ортостатической гипотонии.
5. Профилактика осложнений нейроаксиальной аналгезии
в родах
Врач анестезиолог-реаниматолог должен знать о возможных осложнениях нейроаксиальной анальгезии/анестезии и уметь их предупреждать и устранять [2, 17, 20, 43, 44, 45].
К группе немедленных осложнений относятся [2, 17, 20, 43, 44, 45]:
- Артериальная гипотония [46]
- Брадикардия, асистолия.
- Тошнота и рвота.
- Гипотермия и озноб.
- Высокий и тотальный спинальный блок.
- Кожный зуд (при использовании опиатов).
- Внутривенное введение местного анестетика.
- Токсический эффект местных анестетиков.
В группу отсроченных осложнений включают:
- Постпункционную головную боль.
- Постпункционные боли в спине.
- Задержку мочи.
- Неврологические осложнения:
- транзиторный неврологический синдром;
- синдром конского хвоста;
- неврологический дефицит вследствие повреждения иглой спинного мозга, спинномозговых нервов и корешков сосудов эпидурального сплетения.
- Инфекционные осложнения: постпункционные менингиты и менингоэнцефалиты, эпи- и субдуральные абсцессы.
К техническим осложнениям при проведении эпидуральной анальгезии/анестезии относится случайный прокол твердой мозговой оболочки с развитием в последующем постпункционных головных болей. Основной мерой профилактики этого осложнения является совершенствование практических навыков выполнения пункции и катетеризации эпидурального пространства, а при технической возможности - УЗИ-навигация.
Для безопасного применения эпидуральной анальгезии, а также других методов нейроаксиальной анальгезии, необходимо руководствоваться следующими принципами безопасности, рекомендованными Американской Ассоциацией Анестезиологов [47].
1. Нейроаксиальная анальгезия/анестезия должная проводиться в местах, приспособленных для проведения реанимации и интенсивной терапии:
2. Нейроаксиальную анальгезию/анестезию должен проводить врач, имеющий соответствующую подготовку.
3. Пациентка должна быть осмотрена до процедуры, проведена оценка состояния женщины и плода совместно с акушером-гинекологом.
4. Проведение инфузионной поддержки до начала и во время процедуры.
5. Должен обеспечиваться мониторинг состояния матери и плода.
6. При использовании нейроаксиальной анестезии для операции кесарева сечения должны быть готовы средства для общей анестезии и должен присутствовать анестезиолог.
7. Персонал должен быть готов к проведению реанимации новорожденных.
8. Анестезиолог должен наблюдать за женщиной в течение всего периода нейроаксиальной анальгезии/анестезии и в послеродовом периоде.
9. В послеоперационном периоде все женщины, родоразрешенные в условиях нейроаксиальной анестезии, должны находиться под наблюдением медицинского персонала.
10. Необходимо иметь все необходимое для лечения осложнений после проведения нейроаксиальной анальгезии/анестезии.
Безопасность нейроаксиальной анальгезии в родах для женщины и плода определяют следующие факторы:
- Компетентность анестезиолога-реаниматолога в особенностях проведения нейроаксиальной анальгезии в родах.
- Компетентность акушера-гинеколога в особенностях течения родов в условиях эпидуральной анальгезии.
- Современное техническое оснащение (иглы, катетеры, дозаторы, мониторы).
- Современные местные анестетики (бупивакаин, ропивакаин).
- Непрерывный мониторинг состояния женщины и плода.
Безопасность пациенток, получающих антикоагулянты и/или дезагреганты, при проведении нейроаксиальной анестезии и инвазивных процедур (операции) в плановой ситуации зависит от соблюдения временных интервалов от момента последнего применения до начала процедуры (табл. 6). В экстренной ситуации необходимо использовать методы инактивации эффектов антикоагулянтов и дезагрегантов (табл. 7) [48, 49].
Таблица 6
Основные принципы проведения нейроаксиальной
анестезии (инвазивных процедур или операций) и применения
антикоагулянтов и дезагрегантов в акушерстве
|
Препараты
|
Доза
|
Отмена до операции
|
Начало после операции/удаления катетера
|
Удаление катетера после приема/введения препарата
|
|
Нефракционированный гепарин
|
Проф.
|
4 ч в/в, 6 ч п/к
|
4 ч
|
4 ч
|
|
Леч.
|
4 ч
|
4 ч
|
4 ч
|
|
|
Низкомолекулярный гепарин
|
Проф.
|
12 ч
|
12 ч
|
10 - 12 ч
|
|
Леч.
|
24 ч
|
24 ч
|
24 ч
|
|
|
Варфарин
|
5 суток
|
1 сутки
|
При МНО < 1,3
|
|
|
Аспирин
|
Можно не отменять
|
|||
Примечание: при беременности используются только гепарин и НМГ. Все другие антикоагулянты и дезагреганты противопоказаны!
Таблица 7
Инактивация антикоагулянтов и деагрегантов в экстренной
ситуации в акушерстве
|
Препараты
|
Методы инактивации в экстренной ситуации
|
|
Нефракционированный гепарин
|
Протамина сульфат (100 ЕД гепарина инактивируется 1 мг протамина сульфата). Максимальная доза 50 мг внутривенно
|
|
Низкомолекулярный гепарин
|
Протамина сульфат инактивирует 60% активности (анти-Xa) НМГ и может использоваться для этой цели. При кровотечении на фоне НМГ показаны СЗП и фактор VIIa
|
|
Антагонисты витамина К - варфарин
|
концентрат протромбинового комплекса, а при его отсутствии - СЗП 10 - 15 мл/кг. Витамин К
|
|
Дезагреганты (ацетилсалициловая кислота, тиеноперидины, ингибиторы гликопротеидов ПВ-IIIA)
|
У всех групп дезагрегантов специфических ингибиторов нет и уменьшить эффект можно только экстренной трансфузией тромбоцитов, при невозможности применить неспецифическую терапию - СЗП, фактор VIIa
|
Критерии оценки качества медицинской помощи
|
N
|
Критерии качества
|
Уровень достоверности доказательств
|
Уровень убедительности рекомендаций
|
|
1
|
Обеспечен мониторинг состояния матери и плода в родах (Да/Нет)
|
А
|
I
|
|
2
|
Достигнута адекватная аналгезия в родах (Да/Нет)
|
А
|
I
|
|
3
|
Отсутствуют осложнения нейроаксиальной аналгезии в родах со стороны матери, плода и новорожденного (Да/Нет)
|
А
|
I
|
Приложение 1
СОСТАВ РАБОЧЕЙ ГРУППЫ
Адамян Лейла Владимировна - заместитель директора ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России, главный внештатный акушер-гинеколог Минздрава России, академик РАН, профессор. Конфликт интересов отсутствует.
Артымук Наталья Владимировна - заведующая кафедрой акушерства и гинекологии N 2 ФГБОУ ВО "Кемеровский государственный медицинский университет" Минздрава России, д.м.н., профессор, главный внештатный специалист Минздрава России по акушерству и гинекологии в Сибирском федеральном округе, член правления Российского общества акушеров-гинекологов, президент КРОО "Ассоциация акушеров-гинекологов Кузбасса". Конфликт интересов отсутствует.
Белокриницкая Татьяна Евгеньевна - заведующая кафедрой акушерства и гинекологии ФПК и ППС ФГБОУ ВО "Читинская государственная медицинская академия" Минздрава России, д.м.н., профессор, заслуженный врач Российской Федерации, член Правления Российского общества акушеров-гинекологов, Член совета Ассоциации акушерских анестезиологов-реаниматологов, президент Забайкальского общества акушеров-гинекологов. Конфликт интересов отсутствует.
Краснопольский Владислав Иванович - президент ГБУЗ МО "Московский областной научно-исследовательский институт акушерства и гинекологии", академик РАН, профессор. Конфликт интересов отсутствует.
Куликов Александр Вениаминович - профессор кафедры анестезиологии, реаниматологии и трансфузиологии ФГБОУ ВО "Уральский государственный медицинский университет" Минздрава России, д.м.н., профессор (г. Екатеринбург) Член Федерации анестезиологов и реаниматологов и Ассоциации акушерских анестезиологов-реаниматологов. Конфликт интересов отсутствует.
Овезов Алексей Мурадович - заведующий кафедрой анестезиологии и реаниматологии факультета усовершенствования врачей ГБУЗ МО "Московский областной научно-исследовательский клинический институт имени М.Ф. Владимирского, главный анестезиолог-реаниматолог Министерства здравоохранения Московской области, д.м.н., профессор, Член Федерации анестезиологов и реаниматологов и Ассоциации акушерских анестезиологов-реаниматологов. Конфликт интересов отсутствует.
Петрухин Василий Алексеевич - директор ГБУЗ МО "Московский областной научно-исследовательский институт акушерства и гинекологии", д.м.н., профессор. Заслуженный врач Российской Федерации. Конфликт интересов отсутствует.
Проценко Денис Николаевич - к.м.н., доцент кафедры анестезиологии и реаниматологии факультета дополнительного профессионального образования ФГБОУ ВО "Российский национальный исследовательский медицинский университет имени Н.И. Пирогова", заместитель главного врача по анестезиологии и реаниматологии ГКБ N 1 имени Н.И. Пирогова Департамента здравоохранения г. Москвы, главный (внештатный) анестезиолог-реаниматолог Департамента здравоохранения г. Москвы (г. Москва). Конфликт интересов отсутствует.
Упрямова Екатерина Юрьевна - к.м.н., руководитель отделения анестезиологии и интенсивной терапии ГБУЗ МО "Московский областной научно-исследовательский институт акушерства и гинекологии". Конфликт интересов отсутствует.
Филиппов Олег Семенович - заслуженный врач Российской Федерации, д.м.н., профессор, заместитель директора Департамента медицинской помощи детям и службы родовспоможения Минздрава России, профессор кафедры акушерства и гинекологии ФППОВ ФГБОУ ВО "Московский государственный медико-стоматологический университет имени А.И. Евдокимова" Минздрава России. Конфликт интересов отсутствует.
Шифман Ефим Муневич - профессор кафедры анестезиологии и реаниматологии ФУВ ГБУЗ МО МОНИКИ им. М.Ф. Владимирского, эксперт по анестезиологии и реаниматологии Федеральной службы по надзору в сфере здравоохранения, д.м.н., профессор (г. Москва). Член Федерации анестезиологов и реаниматологов и Ассоциации акушерских анестезиологов-реаниматологов. Конфликт интересов отсутствует.
При участии членов комитета по акушерской анестезиологии ФАР: Абазова Инна Саладиновна (г. Нальчик), к.м.н., Блауман Сергей Иванович (г. Омск), к.м.н., Братищев Игорь Викторович (г. Москва), Бухтин Александр Анатольевич (г. Волгоград), к.м.н., Гороховский Вадим Семенович (г. Хабаровск), к.м.н., Дробинская Алла Николаевна (г. Новосибирск), к.м.н., Китиашвили Ираклий Зурабович (г. Астрахань), профессор, Матковский Андрей Анатольевич (г. Екатеринбург), к.м.н., Распопин Юрий Святославович (г. Красноярск), Рязанова Оксана Владимировна (г. Санкт-Петербург), к.м.н., Ситкин Сергей Иванович (г. Тверь), профессор, Швечкова Марина Владимировна (г. Тюмень), к.м.н.
Все соавторы члены Федерации анестезиологов и реаниматологов и Ассоциации акушерских анестезиологов-реаниматологов. Конфликт интересов отсутствует.
Приложение 2
МЕТОДОЛОГИЯ РАЗРАБОТКИ КЛИНИЧЕСКИХ РЕКОМЕНДАЦИЙ
Целевая аудитория данных клинических рекомендаций:
- Врачи анестезиологи-реаниматологи
- Врачи акушеры-гинекологи
Таблица П1
Уровни достоверности доказательств
с указанием использованной классификации уровней
достоверности доказательств
|
Уровни достоверности
|
Определение
|
|
Класс I
|
Доказательно и/или имеется общее мнение, что проводимое лечение или процедура выгодны, удобны и эффективны
|
|
Класс II
|
Разночтения в доказательности и/или расхождение мнений о полезности/эффективности лечения или процедуры
|
|
Класс IIa
|
Сила доказательств и/или мнений указывают на полезность/эффективность
|
|
Класс IIb
|
Полезность/эффективность в меньшей степени установлены доказательствами/мнениями
|
|
Класс III
|
Доказательно и/или имеется общее мнение, что проводимое лечение или процедура не выгодны/эффективны, и в некоторых случаях могут принести вред
|
Таблица П2
Уровни убедительности рекомендаций
с указанием использованной классификации уровней
убедительности рекомендаций
|
Уровень доказательности A
|
Данные получены на основе многоцентровых рандомизированных исследований или мета-анализов
|
|
Уровень доказательности B
|
Данные получены на основе одиночных рандомизированных исследований или больших нерандомизированных исследований
|
|
Уровень доказательности C
|
Консенсус мнений экспертов и/или небольших исследований, ретроспективных исследований, регистров
|
Обновление данных клинических рекомендаций будет проводиться 1 раз в 3 года.
Приложение 3
СВЯЗАННЫЕ ДОКУМЕНТЫ
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
Порядок оказания медицинской помощи взрослому населению по профилю "анестезиология и реаниматология", утвержденному приказом Минздрава России от 15 ноября 2012 г. N 919н.
Порядок оказания медицинской помощи по профилю "акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)", утвержденному приказом Минздрава России от 1 ноября 2012 г. N 572н.
Приложение 4
АЛГОРИТМЫ ВЕДЕНИЯ ПАЦИЕНТА
Приложение 4.1
ЭПИДУРАЛЬНАЯ АНАЛЬГЕЗИЯ В РОДАХ (ЭА). КЛЮЧЕВЫЕ ЭТАПЫ
|
Этапы
|
Содержание
|
Возможные осложнения
|
|
Подготовка
|
Специальной подготовки не требуется. Возможность проведения согласуется с акушером-гинекологом
|
|
|
Положение на столе
|
При выполнении регионарной анестезии:
Положение лежа на боку с приведенными ногами либо сидя и выгнутой спиной.
|
Аортокавальная компрессия.
|
|
Венозный доступ
|
Катетеризация периферической вены
|
Нарушение проходимости катетера
|
|
Мониторинг
|
Неинвазивный мониторинг: SpO2, АД, ЧСС, ЭКГ, диурез (катетер).
|
|
|
Инфузионная поддержка
|
Кристаллоиды: 500 мл.
|
Преинфузия не предупреждает артериальной гипотонии
|
|
Техника выполнения ЭА
|
После асептической обработки и местной анестезии между остистыми отростками L2 - L3 вводится игла Туохи N 16 - 18G в сагиттальной плоскости. После ощущения провала удаляется мандрен и присоединяется шприц низкого сопротивления. Игла продвигается до потери сопротивления для жидкости в шприце (пузырек воздуха не деформируется). Доступы: прямой или боковой. Отсутствует вытекание спинномозговой жидкости из иглы. Через иглу Туохи продвигается катетер в краниальном направлении (продвижение катетера должно быть абсолютно свободным). Проводится аспирационная проба. Проводится "тест-доза".
|
Неудачная пункция эпидурального пространства.
Прокол твердой мозговой оболочки
Повреждение нервов
|
|
Эпидуральная аналгезия
|
Накладывается асептическая повязка и пациентка укладывается на родовом столе в положении на боку. Вводится первая доза местного анестетика. Оценивается эффективность аналгезии и выбирается вариант (болюсы, постоянная инфузия и т.д.) проведения обезболивания.
Дальнейшее введение местного анестетика в эпидуральное пространство зависит от характера родовой деятельности и эффективности обезболивания
|
Мозаичная анестезия
Артериальная гипотония
Тошнота, рвота.
Токсический эффект местных анестетиков.
|
|
В родах
|
При АД ниже 90 мм рт.ст. - дозатором вводится вазопрессор (норадреналин, мезатон, эфедрин), а при клинике недостаточной перрфузии - и при более высоких значениях АД.
Необходим мониторинг состояния плода
|
Тошнота, рвота
Артериальная гипотония, чувство нехватки воздуха, слабость, головокружение
|
|
Послеродовый период
|
Мобилизация возможна после двух часов после последнего введения местного анестетика. Вставать и ходить первый раз необходимо под наблюдением персонала
|
Остаточные явления моторного блока и ортостатическая гипотония
|
Приложение 4.2
КОМБИНИРОВАННАЯ СПИНАЛЬНО-ЭПИДУРАЛЬНАЯ АНАЛЬГЕЗИЯ
В РОДАХ. (КСЭА). КЛЮЧЕВЫЕ ЭТАПЫ
|
Этапы
|
Содержание
|
Возможные осложнения
|
|
Подготовка
|
Специальной подготовки не требуется. Возможность проведения согласуется с акушером-гинекологом
|
|
|
Положение на столе
|
При выполнении регионарной анестезии:
Положение лежа на боку с приведенными ногами либо сидя и выгнутой спиной.
|
Аортокавальная компрессия.
|
|
Венозный доступ
|
Катетеризация периферической вены
|
Нарушение проходимости катетера
|
|
Мониторинг
|
Неинвазивный мониторинг: SpO2, АД, ЧСС, ЭКГ, диурез (катетер).
|
|
|
Инфузионная поддержка
|
Кристаллоиды: 500 мл.
|
Преинфузия не предупреждает артериальной гипотонии
|
|
Техника выполнения КСЭА
|
После асептической обработки и местной анестезии между остистыми отростками L2 - L3 вводится игла Туохи N 16 - 18G в сагиттальной плоскости. После ощущения провала удаляется мандрен и присоединяется шприц низкого сопротивления. Игла продвигается до потери сопротивления для жидкости в шприце (пузырек воздуха не деформируется). Доступы: прямой или боковой. Отсутствует вытекание спинномозговой жидкости из иглы. Через иглу Туохи проводится игла для СА до попадания в субарахноидальное пространство (появление спинномозговой жидкости в прозрачной канюле иглы). Игла удаляется и через иглу Туохи продвигается катетер в краниальном направлении (продвижение катетера должно быть абсолютно свободным). Проводится аспирационная проба. В данном случае "тест-доза" неинформативна.
|
Неудачная пункция эпидурального пространства.
Прокол твердой мозговой оболочки
Повреждение нервов
|
|
КСЭА
|
Через спинальную иглу вводится местный анестетик (бупивакаин спинал - 3 - 5 мг).
Клиника СА развивается сразу.
Накладывается асептическая повязка и пациентка укладывается на родовом столе в положении на боку. Дальнейшее введение местного анестетика в эпидуральное пространство зависит от характера родовой деятельности и эффективности обезболивания
|
Мозаичная анестезия
Артериальная гипотония
Тошнота, рвота.
Токсический эффект местных анестетиков.
|
|
В родах
|
До полного развития клиники аналгезии латентный период отсутствует. В эпидуральное пространство местный анестетик вводится по мере окончания эффекта СА.
При АД ниже 90 мм рт.ст. - дозатором вводится вазопрессор (норадреналин, мезатон, эфедрин), а при клинике недостаточной перрфузии - и при более высоких значениях АД.
Необходим мониторинг состояния плода
|
Высокий спинальный блок
Тошнота, рвота
Артериальная гипотония, чувство нехватки воздуха, слабость, головокружение
|
|
Послеродовый период
|
Мобилизация возможна после двух часов после последнего введения местного анестетика. Вставать и ходить первый раз необходимо под наблюдением персонала
|
Остаточные явления моторного блока и ортостатическая гипотония
|
Приложение 4.3
НИЗКОДОЗИРОВАННАЯ СПИНАЛЬНАЯ АНАЛЬГЕЗИЯ
В РОДАХ. (КСЭА). КЛЮЧЕВЫЕ ЭТАПЫ
|
Этапы
|
Содержание
|
Возможные осложнения
|
|
Подготовка
|
Специальной подготовки не требуется. Возможность проведения согласуется с акушером-гинекологом
|
|
|
Положение на столе
|
При выполнении регионарной анестезии:
Положение лежа на боку с приведенными ногами либо сидя и выгнутой спиной.
|
Аортокавальная компрессия.
Перемещение анестетика в краниальном или каудальном направлении
|
|
Венозный доступ
|
Катетеризация периферической вены
|
Нарушение проходимости катетера
|
|
Мониторинг
|
Неинвазивный мониторинг: SpO2, АД, ЧСС, ЭКГ, диурез (катетер).
|
|
|
Инфузионная поддержка
|
Кристаллоиды: 500 - 2000 мл.
|
Преинфузия не предупреждает развития артериальной гипотонии
|
|
Техника выполнения спинальной анестезии
|
После асептической обработки между остистыми отростками поясничного отдела не выше уровня L1 вводится интродьюсер и по нему в сагиттальной плоскости проводится игла N 25 - 29G карандашной заточки. Доступы: прямой или боковой. Попадание в субарахноидальное пространство идентифицируется по появлению спинномозговой жидкости после удаления мандрена в прозрачной канюле иглы.
|
Неудачная пункция субарахноидального пространства.
Повреждение нервов
|
|
Спинальная анестезия
|
К мандрену присоединяется шприц с местным анестетиком объемом не более 4 мл и медленно вводится в субарахноидальное пространство (бупивакаин спинал - 3 - 5 мг) - низкодозированная аналгезия. Накладывается асептическая повязка и пациентка укладывается на родовом столе в положении, на боку. Мониторинг состояния плода.
|
Мозаичная анестезия
Артериальная гипотония
Тошнота, рвота
Токсический эффект местных анестетиков
|
|
В родах
|
При АД ниже 90 мм рт.ст. - дозатором вводится вазопрессор (норадреналин, мезатон, эфедрин), а при клинике недостаточной перрфузии - и при более высоких значениях АД.
|
Высокий спинальный блок.
Субъективное чувство давления, особенно при ревизии брюшной полости.
Тошнота, рвота
Артериальная гипотония, чувство нехватки воздуха, слабость, головокружение
|
|
Послеродовой период
|
Мобилизация возможна после двух часов после последнего введения местного анестетика. Вставать и ходить первый раз необходимо под наблюдением персонала
|
Остаточные явления моторного блока и ортостатическая гипотония
|
Приложение 5
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Пациентка должна быть информирована о различных вариантах обезболивания родов, их преимуществах и недостатках. Пациентка должна быть информирована о доступности нейроаксиальных методов обезболивания родов и необходимо оформить информированное добровольное согласие на проведение эпидуральной, низкодозированной спинальной и комбинированной спинально-эпидуральной аналгезии.
СПИСОК ЛИТЕРАТУРЫ
1. WHO recommendations Intrapartum care for a positive childbirth experience - 2018 - 200 p.
2. Lim G, Facco FL, Nathan N, Waters JH, Wong CA, et al. A Review of the Impact of Obstetric Anesthesia on Maternal and Neonatal Outcomes. Anesthesiology. 2018 Mar 21.
3. Albrechtsen CK, Ekelund K, Bang U. Advanced labour pain relief. UgeskrLaeger. 2017 Jun 26; 179(26)
4. Markley JC, Rollins MD. Non-Neuraxial Labor Analgesia: Options. Clin Obstet Gynecol. 2017 Jun; 60(2):350-364.
5. Wall and Melzack's textbook of pain/edited by Stephen B. McMahon - 6th ed. - Elsevier Ltd. - 2013 - 1153 p.
6. Chestnut"s Obstetric anesthesia: principles and practice/David H. Chestnut e al.- 5th ed.- Elsevier Science - 2014 - 1304 p1.
7. Shnider and Levinson's anesthesia for obstetrics. - 5th ed./editor, M. Suresh [et al.]./Lippincott Williams & Wilkins - 2013 - 861 p.
8. Oxford Textbook of Obstetric Anaesthesia/Edit. by V. Clark, M. Van de Velde, R. Fernando - Oxford University Press - 2016 - 987 p.
9. Hensley JG, Collins MR, Leezer CL. Pain Management in Obstetrics. Crit Care Nurs Clin North Am. 2017 Dec; 29(4):471-485.
10. Kelly A, Tran Q. The Optimal Pain Management Approach for a Laboring Patient: A Review of Current Literature. Cureus. 2017 May 10; 9(5):e1240.
11. Committee on Obstetric Practice. Committee Opinion No. 687: Approaches to Limit Intervention During Labor and Birth. Obstet Gynecol. 2017 Feb; 129(2):e20-e28.
12. Arendt KW, Tessmer-Tuck JA. Nonpharmacologic labor analgesia. Clin Perinatol. 2013 Sep; 40(3):351-71.
13. Koyyalamudi V, Sidhu G, Cornett EM, Nguyen V, Labrie-Brown C et al. New Labor Pain Treatment Options. Curr Pain Headache Rep. 2016 Feb; 20(2):11.
14. Bohren MA, Hofmeyr GJ, Sakala C, Fukuzawa RK, Cuthbert A. Continuous support for women during childbirth. Cochrane Database Syst Rev. 2017 Jul 6; 7:CD003766.
15.  JR, Palacio-Abizanda FJ, Fornet-Ruiz I. Analgesic techniques for labour: alternatives in case of epidural failure. AnSistSanitNavar. 2014 Sep-Dec; 37(3):411-27.
JR, Palacio-Abizanda FJ, Fornet-Ruiz I. Analgesic techniques for labour: alternatives in case of epidural failure. AnSistSanitNavar. 2014 Sep-Dec; 37(3):411-27.
16. Meng ML, Smiley R. Modern Neuraxial Anesthesia for Labor and Delivery. F1000Res. 2017 Jul 25; 6:1211.
17. Committee on Practice Bulletins - Obstetrics. Practice Bulletin No. 177: Obstetric Analgesia and Anesthesia. Obstet Gynecol. 2017 Apr; 129(4):e73-e89.
18. Sng BL, Sia ATH. Maintenance of epidural labour analgesia: The old, the new and the future. Best Pract Res Clin Anaesthesiol. 2017 Mar; 31(1):15-22.
19. Jochberger S, Ortner C, Klein KU. [Pain therapy during labour]. Wien Med Wochenschr. 2017 Nov; 167(15-16):368-373.
20. Practice Guidelines for Obstetric Anesthesia: An Updated Report by the American Society of Anesthesiologists Task Force on Obstetric Anesthesia and the Society for Obstetric Anesthesia and Perinatology. Anesthesiology. 2016 Feb; 124(2):270-300.
21. Duale C, Nicolas-Courbon A, Gerbaud L, Lemery D, Bonnin M, Pereira B. Maternal satisfaction as an outcome criterion in research on labor analgesia: data analysis from the recent literature. Clin J Pain. 2015; 31:235-246;
22. Flood P, Rollins MD. Anesthesia for obstetrics. In: Millers R, Cohen NH, Eriksson LI, Fleisher LA, Wiener Kronish JP, Young WL, editors. Miller's Anesthesia. 8th ed. Canada: Saunders Elsevier; 2015. pp. 2328 58.
23. Преждевременные роды. Клинические рекомендации (протокол), утвержденные Минздравом России 13 декабря 2013 г. N 15-4/10/2-9480. - Москва, 2014. - 35 с.
24. Wong CA. Epidural and spinal analgesia/anesthesia for labor and vaginal delivery. In: Chestnut DH, Wong CA, Tsen LC, Ngankee WD, Beilin Y, MhyreJM, Nathan N, et al., editors. Chestnut's Obstetric Anesthesia: Principles and Practice. 5th ed. China: Saunders Elsevier; 2014. pp. 457 517;
25. Cambic CR, Wong C A. Labour analgesia and obstetric outcomes. Br J Anaesth. 2010; 105:i50 60.
26. Capogna G, Stirparo S. Techniques for the maintenance of epidural labor analgesia. CurrOpinAnaesthesiol. 2013 Jun; 26(3):261-7.
27. vanErp M, Ortner C, Jochberger S, Klein KU. Recent standards in management of obstetric anesthesia. Wien Med Wochenschr. 2017 Nov; 167(15-16):374-389.
28. Onuoha ОС. Epidural Analgesia for Labor: Continuous Infusion Versus Programmed Intermittent Bolus. Anesthesiol Clin. 2017 Mar; 35(1):1-14.
29. Carvalho B, George RB, Cobb B, McKenzie C, Riley ET. Implementation of Programmed Intermittent Epidural Bolus for the Maintenance of Labor Analgesia. Anesth Analg. 2016 Oct; 123(4):965-71.
30. Kocarev M, Khalid F, Khatoon F, Fernando R. Neuraxial labor analgesia: a focused narrative review of the 2017 literature. CurrOpinAnaesthesiol. 2018 Mar 14.
31. Chau A, Bibbo C, Huang CC, Elterman KG, Cappiello EC, et al. Dural Puncture Epidural Technique Improves Labor Analgesia Quality With Fewer Side Effects Compared With Epidural and Combined Spinal Epidural Techniques: A Randomized Clinical Trial. Anesth Analg. 2017 Feb; 124(2):560-569.
32. Hill JB, Ammons A, Chauhan SP. Vaginal birth after cesarean delivery: comparison of ACOG practice bulletin with other national guidelines. Clin Obstet Gynecol. 2012 Dec; 55(4):969-77.
33. Ting-Ting Wang, Shen Sun, and Shao-Qiang Huang, Effects of Epidural Labor Analgesia With Low Concentrations of Local Anesthetics on Obstetric Outcomes: A Systematic Review and Meta-analysis of Randomized Controlled Trials//Anesth Analg 2017; 124:1571-80.
34. Sultan P, Murphy C, Halpem S, Carvalho B. The effect of low concentrations versus high concentrations of local anesthetics for labour analgesia on obstetric and anesthetic outcomes: a meta-analysis. Can J Anaesth. 2013; 60:840-854.
35. Kemp E, Kingswood CJ, Kibuka M, Thornton JG. Position in the second stage of labour for women with epidural anaesthesia. Cochrane Database Syst Rev. 2013 Jan.
36. Kibuka M, Thornton JG. Position in the second stage of labour for women with epidural anaesthesia. CochraneDatabaseSystRev. 2017 Feb 24; 2: CD008070.
37. Оказание медицинской помощи при одноплодных родах в затылочном предлежании (без осложнений) и в послеродовом периоде. Клинические рекомендации (протокол), утвержденные Минздравом России 27 мая 2014 г. N 15-4/10/2-3185. - Москва, 2014. - 27 с.
38. Marucci M, Fiore T. Epidural analgesia for labour and delivery. Currentevidence. Minerva Anesthesiol. 2004; 70:643-650.
39. Leveno KJ, Nelson DB, McIntire DD. Second-stage labor: how long is too long? Am J Obstet Gynecol. 2016 Apr; 214(4):484-489.
40. Jung H, Kwak KH. Neuraxial analgesia: a review of its effects on the outcome and duration of labor. Korean J Anesthesiol. 2013 Nov; 65(5):379-84.
41. Grant EN, Tao W, Craig M, McIntire D, Leveno K. Neuraxial analgesia effects on labour progression: facts, fallacies, uncertainties and the future. BJOG. 2015 Feb; 122(3):288-93.
42. Wang TT, Sun S, Huang SQ. Effects of Epidural Labor Analgesia With Low Concentrations of Local Anesthetics on Obstetric Outcomes: A Systematic Review and Meta-analysis of Randomized Controlled Trials. Anesth Analg. 2017 May; 124(5):1571-1580.
43. Шифман Е.М. Осложнения нейроаксиальных методов обезболивания в акушерстве: тридцать вопросов и ответов/Е.М. Шифман, Г.В. Филиппович//Регионарная анестезия и лечение острой боли. - 2006. - Том 1, N 0. - С. 35 - 53.
44. Hoefnagel A, Yu A, Kaminski A. Anesthetic Complications in Pregnancy. Crit Care Clin. 2016 Jan; 32(1):1-28.
45. Maronge L, Bogod D. Complications in obstetric anaesthesia. Anaesthesia. 2018 Jan; 73 Suppl 1:61-66.
46. Kinsella SM, Carvalho B, Dyer RA, Fernando R, McDonnell N, et al. International consensus statement on the management of hypotension with vasopressors during caesarean section under spinal anaesthesia. Anaesthesia. 2018 Jan; 73(1):71-92.
47. Guidelines for neuraxial anesthesia in obstetrics ASA House of Delegates on October 12, 1988, and last amended on October 16, 2013).
48. Leffert L, Butwick A, Carvalho B, Arendt K, Bates SM, et al. members of the SOAP VTE Taskforce. The Society for Obstetric Anesthesia and Perinatology Consensus Statement on the Anesthetic Management of Pregnant and Postpartum Women Receiving Thromboprophylaxis or Higher Dose Anticoagulants. Anesth Analg. 2017 Nov.
49. Keeling D, Tait RC, Watson H; British Committee of Standards for Haematology. Peri-operative management of anticoagulation and antiplatelet therapy. Br J Haematol. 2016 Nov; 175(4):602-613. 29.