См. Документы Министерства здравоохранения Российской Федерации
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПИСЬМО
от 26 октября 2016 г. N 15-4/10/2-6739
Министерство здравоохранения Российской Федерации направляет клинические рекомендации (протокол лечения) "Анафилактический шок в акушерстве", разработанные в соответствии со статьей 76 Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации", для использования в работе руководителями органов исполнительной власти субъектов Российской Федерации в сфере здравоохранения при подготовке нормативных правовых актов, руководителями акушерских, гинекологических стационаров и амбулаторно-поликлинических подразделений при организации медицинской помощи, а также для использования в учебном процессе.
Т.В.ЯКОВЛЕВА
Приложение
Утверждаю
Президент Российского общества
акушеров-гинекологов,
академик РАН, профессор
В.Н.СЕРОВ
11 октября 2016 г.
Президент Ассоциации акушерских
анестезиологов-реаниматологов,
профессор
Е.М.ШИФМАН
3 октября 2016 г.
Согласовано
Главный внештатный специалист
Министерства здравоохранения
Российской Федерации
по акушерству и гинекологии,
академик РАН, профессор
Л.В.АДАМЯН
11 октября 2016 г.
АНАФИЛАКТИЧЕСКИЙ ШОК В АКУШЕРСТВЕ
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ (ПРОТОКОЛ ЛЕЧЕНИЯ)
Авторы-составители:
Адамян Л.В. - д.м.н., профессор, академик РАН, заслуженный деятель науки Российской Федерации, главный специалист по акушерству и гинекологии Министерства здравоохранения Российской Федерации, заместитель директора по научной работе ФГБУ "Научный центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Министерства здравоохранения Российской Федерации, заведующая кафедрой репродуктивной медицины и хирургии Факультета постдипломного образования Московского государственного медико-стоматологического университета (г. Москва).
Баялиева А.Ж. - д.м.н., заведующая кафедрой анестезиологии, реаниматологии, медицины катастроф ГБОУ ВПО "Казанский ГМУ" Министерства здравоохранения Российской Федерации, член Правления Ассоциации акушерских анестезиологов и реаниматологов (г. Казань).
Белокриницкая Т.Е. - д.м.н., профессор, заслуженный врач Российской Федерации, заведующая кафедрой акушерства и гинекологии педиатрического факультета, ФПК и ППС ФГБОУ ВО "Читинская Государственная медицинская академия" Министерства здравоохранения Российской Федерации, член Правления Российского общества акушеров-гинекологов, президент КОО "Забайкальское общество акушеров-гинекологов" (г. Чита).
Заболотских И.Б. - д.м.н., профессор, заведующий кафедрой анестезиологии, реаниматологии и трансфузиологии ФПК и ППС ФГБОУ ВО "КубГМУ" Министерства здравоохранения Российской Федерации (г. Краснодар), руководитель центра анестезиологии и реанимации ГБУЗ ККБ N 2 МЗ КК (г. Краснодар).
Куликов А.В. - д.м.н., профессор кафедры анестезиологии, реаниматологии и трансфузиологии ФПК и ПП ФГБОУ ВО "Уральский государственный медицинский университет" Министерства здравоохранения Российской Федерации, Вице-президент "Ассоциации акушерских анестезиологов-реаниматологов" (г. Екатеринбург).
Лебединский К.М. - д.м.н., профессор, заведующий кафедрой анестезиологии и реаниматологии имени В.Л. Ваневского ФГБОУ ВО "СЗГМУ им. И.И. Мечникова" Министерства здравоохранения Российской Федерации (г. Санкт-Петербург).
Мусаева Т.С. - к.м.н., ассистент кафедры анестезиологии, реаниматологии и трансфузиологии ФПК и ППС ФГБОУ ВО "КубГМУ" Министерства здравоохранения Российской Федерации (г. Краснодар).
Проценко Д.Н. - к.м.н., доцент кафедры анестезиологии и реаниматологии ФДПО ФГБОУ ВО "РНИМУ им. Н.И. Пирогова", Заместитель главного врача по анестезиологии и реаниматологии ГКБ N 1 им. Н.И. Пирогова Департамента здравоохранения г. Москвы, главный (внештатный) анестезиолог-реаниматолог Департамента здравоохранения г. Москвы (г. Москва).
Пырегов А.В. - д.м.н., заведующий отделением анестезиологии-реанимации ФГБУ "Научный центр акушерства, гинекологии и перинатологии им. В.И.Кулакова" Министерства здравоохранения Российской Федерации (г. Москва).
Филиппов О.С. - д.м.н., профессор, заместитель директора Департамента медицинской помощи детям и службы родовспоможения Министерства здравоохранения Российской Федерации, профессор кафедры акушерства и гинекологии ИПО ФГБОУ ВО "Первый Московский государственный медицинский университет им. И.М. Сеченова" Министерства здравоохранения Российской Федерации (г. Москва).
Ходжаева З.С. - д.м.н., профессор, главный научный сотрудник ФГБУ "Научный центр акушерства, гинекологии и перинатологии имени академика В.И. улакова" Министерства здравоохранения Российской Федерации (г. Москва).
Шаповалов К.Г. - проректор по лечебной работе и ДПО ФГБОУ ВО ЧГМА, д.м.н., доцент, заведующий кафедрой анестезиологии, реанимации и интенсивной терапии ФГБОУ ВО "Читинская Государственная медицинская академия" Министерства здравоохранения Российской Федерации, председатель Совета РОО "Забайкальское общество анестезиологов-реаниматологов" (г. Чита).
Шифман Е.М. - д.м.н., профессор кафедры анестезиологии и реаниматологии ФУВ ГБУЗ МО "МОНИКИ им. М.Ф. Владимирского", Президент Ассоциации акушерских анестезиологов-реаниматологов, заслуженный врач Республики Карелия (г. Москва).
Рецензент:
Артымук Н.В. - д.м.н, профессор, заведующая кафедрой акушерства и гинекологии ФГБОУ ВО "Кемеровский государственный медицинский университет" Минздрава России, главный внештатный специалист по акушерству и гинекологии Сибирского федерального округа.
При разработке клинических рекомендаций
использовались материалы
Рекомендации по проведению реанимационного мероприятия Европейского Совета по реанимации 2015, Национального Совета по реанимации (Россия), Пересмотр 2015, World Health Organization, American Academy of Family Physicians, Royal College of Obstetricians and Gynaecologists (RCOG), International Federation of Obstetrics and Gynecology (FIGO), College National des Gynecologues et Obstetriciens Frangais, American College of Obstetricians and Gynecologists (ACOG), Cochrane Reviews, рекомендации World Federation of Societies of Anaesthesiologists, American Society of Anesthesiologists, American Society of Regional Anesthesia and Pain Medicine, Association of Women's Health, Obstetric and Neonatal Nurses, Societe fran<;aise d'anesthesie et de reanimation, Association of Anaesthetists of Great Britain and Ireland, European Society of Anaesthesiology, European Society for Regional Anaesthesia, Society for Obstetric Anesthesia and Perinatology, Obstetric Anaesthetists' Association (OAA), European Resuscitation Council, Российской ассоциации аллергологов и клинических иммунологов, World Allergy Organization, Общероссийской Общественной Организации "Федерация анестезиологов и реаниматологов" [1], Забайкальского общества акушеров-гинекологов, Забайкальского общества анестезиологов-реаниматологов [2].
Ссылки на соответствующий порядок оказания
медицинской помощи
Порядок оказания медицинской помощи по профилю "акушерство и гинекология, утвержденный приказом Министерства здравоохранения Российской Федерации, 2012 г. N 572н.
Порядок оказания медицинской помощи взрослому населению по профилю "анестезиология и реаниматология", утвержденный приказом Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. N 919н.
Определение анафилаксии и анафилактического шока
Анафилаксия - жизнеугрожающая реакция гиперчувствительности.
Анафилактическим шоком (АШ) принято называть анафилаксию, сопровождающуюся выраженными нарушениями гемодинамики: снижение систолического артериального давления ниже 90 мм рт.ст. или на 30% от исходного уровня, приводящими к недостаточности кровообращения и гипоксии во всех жизненно важных органах (согласно международным рекомендациям Всемирной организации аллергологов - World Allergy Organization, WAO).
Всемирная организация аллергологов (WAO) отмечает динамический рост числа анафилаксии у детей, подростков, беременных женщин и пожилых людей.
Вследствие сходства клинических проявлений анафилактических и анафилактоидных реакций и принципов терапии этих состояний Европейская академия аллергологии и клинической иммунологии рекомендует применять термин "анафилаксия" вне зависимости от механизма развития гиперчувствительности. Термин "анафилактоидные реакции" более к применению не рекомендуется.
Механизмы развития:
- IgE-опосредованная реакция (анафилактическая реакция);
- прямая дегрануляция тучных клеток (анафилактоидная реакция).
Код по МКБ-10
T78.0 Анафилактический шок, вызванный патологической реакцией на пищу.
T78.2 Анафилактический шок неуточненный.
T80.5 Анафилактический шок, связанный с введением сыворотки.
T88.6 Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство.
Виды, формы, условия оказания медицинской помощи пациенту
с данным заболеванием или состоянием
Вид медицинской помощи: специализированная медицинская помощь.
Условия оказания медицинской помощи: стационарно, амбулаторно.
Форма оказания медицинской помощи, оказывающая наибольшее влияние на тактику ведения больного: экстренная.
Эпидемиология
Частота анафилаксии у беременных составляет 3 - 10 на 100000 родов, показатель смертности от 1 до 10% [3, 4]. В 91% случаев причиной анафилактических реакций у взрослых являются лекарственные средства [5]
Столь широкий разброс данных обусловлен в связи с особенностями физиологических изменений при беременности и родах, а также трудностями в дифференциальной диагностике, которые возникают при эмболии околоплодными водами.
Отмечается преобладание анафилаксии у женщин вне зависимости от агента, послужившего причиной. Например, частота анафилаксии на латекс в группах акушерских и гинекологических больных составляет 50% всех реакций на латекс. Реакция на латекс развивается в пределах 30 - 60 мин [6]. Введение окситоцина может оказаться катализатором, поскольку маточные сокращения способствуют проникновению частиц латекса из матки в кровоток. Другой механизм - перекрестная реакция между синтетическим окситоцином и латексом, в которой сенсибилизация к латексу, вслед за назначением окситоцина, способствует быстрому распознаванию антигена, который вызывает анафилаксию [7].
Более 50% описания случаев анафилаксии, возникающих при оперативном родоразрешении, приходится на мышечные релаксанты. И хотя, в подавляющем числе этих случаев был вовлечен сукцинилхолин, значимое количество приходится и на рокурониум, и на сугаммадекс с развитием тяжелой анафилаксии реакции и смерти беременных во время операции кесарева сечения [8, 9, 10].
Из антибактериальных препаратов, наиболее часто вызывают анафилаксию  антибиотики, которые чаще всего вводят на этапе интраоперационной антибиотикопрофилактики при оперативном родоразрешении [11, 12, 13]. Наиболее безопасен ванкомицин, который применяется в послеродовом периоде для лечения септических осложнений [14].
антибиотики, которые чаще всего вводят на этапе интраоперационной антибиотикопрофилактики при оперативном родоразрешении [11, 12, 13]. Наиболее безопасен ванкомицин, который применяется в послеродовом периоде для лечения септических осложнений [14].
Частота анафилаксии при введении коллоидных растворов не отличается от общей популяции, но у рожениц и родильниц наибольшую частоту анафилаксии вызывают растворы желатина. В связи с этим, у рожениц и родильниц их рекомендуют вводить только по жизненным показаниям [15].
В периоперационном периоде анафилактические реакции можно наблюдать также при применении опиатов (1,9%) и местных анестетиков (0,7%) [16].
Влияние беременности на течение анафилаксии
Во время беременности резко возрастают концентрации эстрогена и прогестерона, которые считаются иммуномодулирующими гормонами. Прогестерон способствует активизации Th2 за счет ингибирования Th1, продукции цитокинов, индукции Th2 и интерлейкина 10. Эти изменения предотвращают отторжение плода. Плацента защищает плод от анафилактических реакций матери, так как не пропускает антитела к Ig E высокой молекулярной массы. Кроме того, высокая активность диаминоксидазы децидуальнои оболочки плаценты катализирует оксидное дезаминирование гистамина и других аминов, высвобождающихся в процессе анафилаксии [17].
Влияние анафилаксии на исходы беременности и родов для матери и плода
Асфиксия плода в случае анафилактического шока проявляется гемодинамической катастрофой у матери, так и хориоумбиликальной вазоконстрикцией вследствие высвобождения медиаторов анафилаксии.
При возникновении анафилаксии и анафилактического шока у матери в родах, у новорожденных регистрируются различная степень неврологического дефицита, ригидность конечностей, судорожные эквиваленты, поражение головного мозга, гипоксическая энцефалопатия.
Интранатальная и ранняя неонатальные смертности достигают 46% (уровень C) [18].
Профилактикой интранатальной гибели плода является быстрое начало лечения анафилаксии и немедленное родоразрешение (уровень A) [19, 20, 21].
Клинические проявления
Клинические проявления анафилаксии чаще всего развиваются в течение нескольких минут - одного часа после взаимодействия с триггерным агентом.
Основные симптомы анафилаксии:
- нарушения со стороны сердечно-сосудистой системы: резкое снижение АД, развитие острой сердечной недостаточности, нарушения ритма;
- нарушения со стороны дыхательной системы: одышка, бронхоспазм, гиперсекреция слизи, отек слизистой дыхательных путей;
- нарушение мозгового кровообращения, судороги, нарушение сознания;
- гастроинтестинальные симптомы (тошнота и рвота);
- состояние кожных покровов и слизистых: уртикарные высыпания, ангиоотеки, гиперемия, кожный зуд, на более поздних стадиях - бледность, холодный пот, цианоз губ.
- Отсутствие симптомов со стороны кожных покровов не исключает диагноз анафилаксии!
Прочие симптомы:
- жалобы пациентки (при сохраненном сознании) на беспокойство, чувство страха, тревогу, озноб, слабость, головокружение, онемение языка, пальцев, шум в ушах, ухудшение зрения, тошноту, схваткообразные боли в животе;
- нарушения в других органах и системах: рвота, непроизвольная дефекация, мочеиспускание, метроррагия.
Таблица 1
Степени выраженности клинических проявлений анафилаксии
|
Степени
|
Проявления
|
|
I
|
Генерализованные кожные проявления: эритема, уртикарная сыпь
|
|
II
|
Умеренная полиорганная недостаточность:
- кожные проявления;
- гипотензия, выраженная брадикардия;
- гиперреактивность бронхов (кашель, нарушения вентиляции).
|
|
III
|
Жизнеугрожающая ПОН, требующая интенсивной терапии:
- коллапс, тахикардия или брадикардия, аритмия;
- бронхоспазм.
Кожные проявления могут отсутствовать или появиться только после стабилизации АД
|
|
IV
|
Остановка дыхания или кровообращения
|
|
V
|
Смерть в результате неэффективности СЛР
|
Сбор анамнеза в предоперационном осмотре играет важную роль в диагностике, необходимо детально изучить наличие и характер аллергических реакций на лекарственные средства.
Диагностика
Диагноз анафилаксии устанавливается на основании:
- клинической картины заболевания;
- обстоятельств, при которых возникла реакция;
- сведений анамнеза (наличие и характер аллергических реакций на лекарственные средства).
Классификация состояния
В зависимости от характера течения АШ:
1. Острое злокачественное течение с возможным летальным исходом (C):
- острое начало;
- нарушение сознания вплоть до комы;
- быстрое падение АД (диастолическое - до 0 мм рт.ст.);
- прогрессирование симптомов дыхательной недостаточности с явлениями бронхоспазма;
- частая резистентность к терапии;
- неблагоприятный исход.
2. Острое доброкачественное течение - типичная форма АШ:
- нарушение сознания: оглушение или сопор;
- умеренные изменения сосудистого тонуса и признаки дыхательной недостаточности;
- хороший эффект от своевременной и адекватной терапии;
- благоприятный исход.
3. Затяжной характер течения:
- выявляется после проведения активной противошоковой терапии, которая дает временный или частичный эффект;
- в последующий период симптоматика не такая острая, как при первых двух разновидностях АШ;
- возможна резистентность к терапии;
- нередко приводит к формированию таких осложнений, как пневмония, гепатит, энцефалит;
- характерно для АШ, вследствие введения препаратов пролонгированного действия.
4. Рецидивирующее течение:
- развитие повторного шокового состояния после первоначального купирования его симптомов;
- часто развивается после применения ЛС пролонгированного действия.
Рецидивы по клинической картине могут отличаться от первоначальной симптоматики, в ряде случае имеют более тяжелое и острое течение, более резистентны к терапии.
5. Абортивное течение:
- наиболее благоприятное;
- часто протекает в виде асфиксического варианта типичной формы АШ;
- минимальные нарушения гемодинамики;
- быстро купируется.
Лабораторные методы исследования
Экстренная диагностика: анализ крови на сывороточную триптазу (через 1 - 4 ч после возникновения анафилактической реакции). Повышение уровня триптазы сыворотки (> 25 мкг/л) с большей вероятностью предполагает аллергическую анафилаксию. Для определения уровня триптазы необходимо осуществить забор крови однократно (через 1 - 2 ч после возникновения симптомов) или трехкратно (в идеале): сразу; через 1 - 2 ч, через 24 ч после начала симптомов или при выписке (для определения фонового уровня триптазы, так как у некоторых людей она исходно повышена).
Дифференциальный диагноз
- другие виды шока (кардиогенный, септический и пр.);
- другие острые состояния, сопровождающиеся артериальной гипотонией, нарушением дыхания и сознания: острая сердечно-сосудистая недостаточность, инфаркт миокарда, синкопальные состояния, ТЭЛА, эпилепсия, солнечный и тепловой удары, гипогликемия, гиповолемия, передозировка ЛС, аспирация и др.;
- вазовагальные реакции;
- психогенные реакции (истерия, панические атаки).
Другие состояния, которые у рожениц и родильниц могут имитировать анафилаксию:
- ларингиальный отек, обусловленный преэклампсией;
- ларингопатия, которая нарастает во время родов, в особенности к концу потужного периода, что даже увеличивает степень тяжести при оценке по шкале Mallampati [21];
- наследственный или ангионевротический отек беременных.
В то же время, следует отметить, что изолированный отек голосовых связок при анафилаксии рожениц и родильниц встречается крайне редко.
Эмболия околоплодными водами - сложна для дифференциальной диагностики с анафилаксией, тем более что проявлением последней может быть также коагулопатическое кровотечение, обусловленное гипефибринолизом. При эмболии околоплодными водами, как правило, отсутствуют кожные проявления и бронхоконстрикция.
Синтетические аналоги окситоцина способны вызывать артериальную гипотонию и рефлекторную тахикардию, но при этом отсутствуют какие-либо другие симптомы, которые бы могли затруднить дифференциальную диагностику. В то же время возможен анафилактический шок на введение окситоцина и метилэргометрина [7, 22]. В литературе пока не описаны случаи анафилаксии, возникающие на введение карбетоцина [23, 24, 25].
Высокий или тотальный спинальный блок также можно принять за реакцию анафилаксии, но при этом на фоне артериальной гипотонии нет ни кожных проявлений, ни бронхоконстрикции. Наркотические аналгетики, введенные в эпидуральное пространство при обезболивании родов или при анестезии операции кесарево сечение, могут вызвать кожный зуд, тошноту, рвоту, общую слабость, респираторную депрессию. Следует помнить, что кожные высыпания и зуд являются первыми симптомами анафилаксии более чем в трети случаев у беременных и рожениц [26].
Токсичность местных анестетиков, чувствительность к которым у рожениц резко возрастает, также может имитировать анафилактический шок [27, 28, 29].
Дифференциальный диагноз при анафилаксии беременных, рожениц необходим с другими критическими состояниями, однако принципиальные правила оказания СЛР и последовательность мероприятий остаются неизменными во всех случаях.
Модели пациентов
Диагноз: Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство.
Возрастная категория: взрослые.
Вид медицинской помощи: специализированная медицинская помощь.
Условия оказания медицинской помощи: стационарно, амбулаторно.
Форма оказания медицинской помощи, оказывающая наибольшее влияние на тактику ведения больного: экстренная.
Графическое представление (схема процесса) ведения
пациентки с данным заболеванием или состоянием
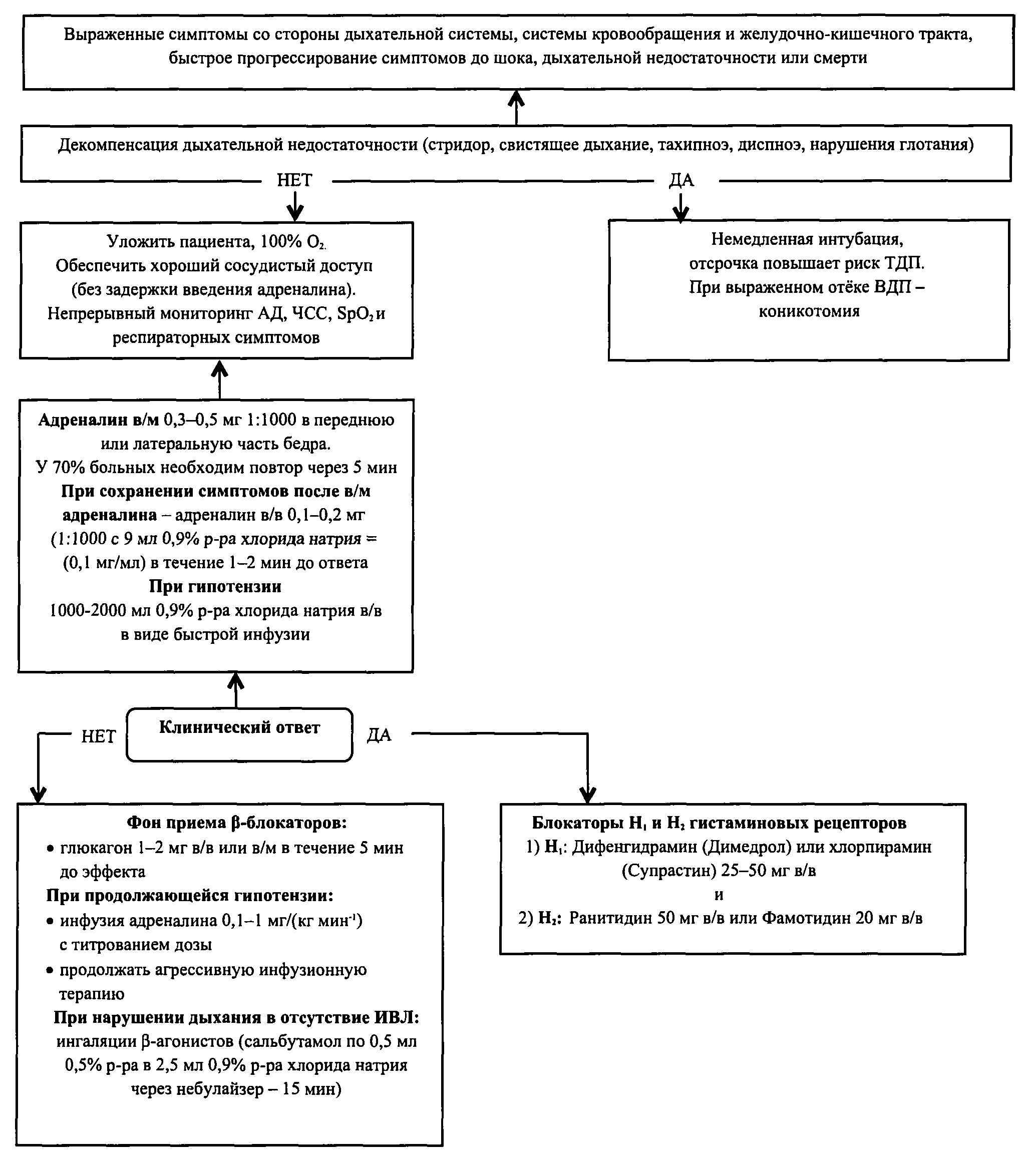
Алгоритм проведения интенсивной терапии и реанимации
у беременных и рожениц при анафилактическом шоке
|
Отсутствие симптомов со стороны кожных покровов не исключает диагноз анафилактического шока!
|
|
Профилактика интранатальной гибели плода является быстрое начало лечения анафилаксии и немедленное родоразрешение (уровень рекомендаций A).
|
1. Позвать всех на помощь!
2. Максимально быстро освободить дыхательные пути.
3. Уложить беременную на твердую поверхность.
4. При беременности сроком от 20 недель и более наклонить пациентку на левый бок на 15° для предупреждения аорто-кавальной компрессии (можно подложить валик на уровне грудной клетки женщины, альтернативные варианты: использовать перевернутую спинку стула или сместить матку влево руками или кто-то подставляет колено) (уровень 2+) [30].
5. Если пациентка на операционном столе левый боковой наклон беременной может быть достигнут поворотом стола на 15° [31].
6. Наклон удаляется при необходимости проведения дефибрилляции!
7. Ввести эпинефрин (адреналин) 0,5 мл (500 мкг) внутримышечно в дельтовидную мышцу или переднюю или латеральную часть бедра (препарат первой линии лечения анафилаксии (уровень А) [32, 33]. При отсутствии реакции через 5 мин ввести повторно.
8. Максимально быстро транспортировать беременную в операционную для проведения дальнейших реанимационных мероприятий.
9. Инсуффляция кислорода со скоростью потока > 6 л/мин (предпочтительно 12 - 15 л /минуту).
10. При тяжелых нарушениях гемодинамики у матери следует максимально быстро выполнить кесарево сечение, поскольку даже последующая стабилизация материнской гемодинамики при анафилаксии не гарантирует восстановления плацентарной перфузии и оксигенации плода [32].
11. При тяжелой анафилаксии развивается гиперфибринолиз [33]. Последний обусловлен дегрануляцией тучных клеток с высвобождением триптазы, которая активирует, как тканевой, так и мочевой типы плазминогена (tPA и scu-PA) [34].
|
NB! У беременных и рожениц в случае развития тяжелой анафилаксии важным элементом реанимационных мероприятий является экстренное родоразрешение [35, 36].
|
При возможности, выполнить ТЭГ (уровень C) [33].
|
При родоразрешении пациенток с анафилактическим шоком необходимо как можно раньше вводить антифибринолитические препараты, чтобы избежать массивной кровопотери интраоперационно и в послеродовом периоде (уровень C).
|
12. Для инфузионной нагрузки применяют: подогретый (по возможности) 0,9% натрия хлорид или другой сбалансированный кристаллоидный раствор (500 - 1000 мл для пациента с нормотензией и 1000 - 2000 мл для пациента с артериальной гипотензией).
13. Кортикостероиды не относят к препаратам первой линии для лечения анафилаксии, их нельзя применять вместо эпинефрина, так как они не влияют на исход острой анафилаксии, но могут предотвратить вторую фазу реакций спустя 24 - 72 часа после начальных симптомов.
14. Антигистаминные препараты относят ко второй линии лечения анафилаксии из-за их воздействия на потенцируемую гистамином вазодилатацию и бронхоконстрикцию.
Клинические и лабораторно-инструментальные показания
к интубации и проведению ИВЛ
1. Остановка сердца.
2. Апноэ или брадипноэ (< 8 в минуту).
3. Гипоксическое угнетение сознания.
4. Поверхностное дыхание, аускультативное распространение зон "немых легких" при астматическо-обструктивном проявлении анафилаксии.
5. Избыточная работа дыхания, истощение (усталость) основных и вспомогательных дыхательных мышц.
6. Прогрессирующий цианоз и влажность кожного покрова.
7. Прогрессирующая тахикардия гипоксического генеза.
8. Прогрессирующий отек легких.
9. Прогрессирующая гипоксемия, рефрактерная к кислородотерапии.
10. PaO2 < 60 мм рт.ст. (< 65 мм рт.ст. при потоке кислорода более 5 л/мин), SaO2 < 90%, PaCO2 > 55 мм рт.ст., ЖЕЛ < 15 мл/кг.
Показаниями к коникотомии являются невозможная вентиляция маской, невозможная интубация при отеке, обструкции на уровне верхних дыхательных путей и данный метод экстренной помощи обеспечивает оксигенацию временно.
Дефибрилляция
- Не противопоказана.
- Используйте тот же уровень энергии как описано в протоколах ACLS (расширенная сердечно-легочная реанимация).
- Расположение лопастей, прокладок.
- Освободите грудную клетку.
- Адгезивные электроды.
- Удалите фетальный монитор.
- Не проводите мониторинг плода во время реанимации.
В случае несвоевременно начатой сердечно-легочной реанимации и запоздалом родоразрешении, остановка сердца у беременной ухудшает исход для матери и плода.
При остановке сердца у беременных ключевыми мероприятиями остаются высокоэффективная СЛР с ручным смещением матки, как можно ранний переход к расширенным реанимационным мероприятиям и родоразрешение, если не происходит быстрого восстановления спонтанного кровообращения (Европейский Совет по реанимации 2015, Национальный Совет по реанимации (Россия), пересмотр 2015).
При экстренном родоразрешении сразу после извлечения плода лечение проводится по тем же принципам, что и в общей практике.
Особенности сердечно-легочной реанимации у беременных
Правило 1. Необходимо помнить, что в реанимации нуждаются два пациента: мать и плод.
Несмотря на то, что большинство случаев остановки сердца у беременных происходит в отделениях интенсивной терапии, реанимационные мероприятия редко оказываются успешными в связи со сложностями вследствие физиологических изменений, которые происходят во время беременности.
Правило 2. Необходимо помнить о существовании специфических факторов, присущих беременности, которые ухудшают выживаемость пациенток при проведении сердечно-легочной реанимации [37].
К ним относятся:
- анатомические изменения, осложняющие поддержку проходимости дыхательных путей и выполнение интубации трахеи;
- ларингеальный отек;
- возрастающее потребление кислорода и быстрое развитие ацидоза;
- сниженная функциональная остаточная емкость легких, приводящая к быстрой десатурации;
- высокая вероятность легочной аспирации;
- уменьшение площади грудины и комплайнса системы грудная клетка - легкие, вследствие гипертрофии молочных желез, повышенного уровня стояния диафрагмы и количества внесосудистой воды в легких;
- увеличение реберного угла за счет беременной матки.
Правило 3. Принять меры к устранению синдрома аорто-кавальной компрессии: выполнить смещение матки влево и удалить все внешние и внутренние устройства для мониторинга плода (уровень B) [35, 36, 37].
В третьем триместре наиболее значимой причиной, затрудняющей выполнение сердечно-легочной реанимации у беременных женщин, является компрессия нижней полой вены беременной маткой и, как следствие, ухудшение венозного возврата в положении женщины на спине. Эти факторы усугубляются при ожирении. Аорто-кавальная компрессия существенным образом изменяет эффективность наружного массажа сердца.
В положении на спине дополнительным фактором становится компрессия нижней полой вены беременной маткой, что затрудняет венозный возврат и снижает сердечный выброс. Сердечный выброс во время закрытого массажа сердца только при сердечно-легочной реанимации составляет примерно 30%. Сердечный выброс у беременной женщины, лежащей на спине, снижается еще на 30-50% вследствие аорто-кавальной компрессии [20]. В связи с этим, сердечного выброса при непрямом массаже у беременной женщины в этой ситуации может не быть вообще! Естественно, что именно эти факты являются основанием для включения операции кесарева сечения в комплекс реанимационных мероприятий, проводимых беременной женщине при остановке сердца.
Правило 4. Принимать решение о кесаревом сечении в такой ситуации трудно! Найдите для себя ответы на следующие вопросы:
- Прошли ли 3 - 4 минуты после остановки сердца?
- Есть ли ответ на проводимые у женщины реанимационные мероприятия?
- Были ли реанимационные мероприятия оптимальными и нельзя ли их улучшить?
- Имеется ли состояние, которое можно сразу же купировать (например, судороги)? Если это так, то выполнение кесарева сечения, может быть, и не показано.
Правило 5. При зафиксированной остановке сердца у беременной в зависимости от срока гестации:
Менее 20 недель срочное КС можно не проводить, так как маловероятно, что беременная матка влияет на сердечный выброс.
20 - 23 недели - срочная гистеротомия для сохранения жизни матери, но не плода.
Более 24 недель - срочная гистеротомия для спасения жизни матери и плода.
Акушерская и неонатальная бригады должны немедленно подготовиться к экстренному кесареву сечению:
- Если в течение 4 минут выполнения реанимационных мероприятий нет эффекта, следует готовиться к выполнению экстренного кесарева сечения.
- Желательно извлечение плода в течение первых 5 минут от начала реанимационных мероприятий.
Преимущества раннего родоразрешения [38, 39].
- Купирование аорто-кавальной компрессии, повышение венозного возврата и сердечного выброса.
- Улучшение вентиляции - повышение функциональной остаточной емкости и улучшение оксигенации.
- Снижение потребности в кислороде.
- Снижение продукции CO2.
- Повышение выживаемости матери и плода.
Почему показано экстренное родоразрешение?
- Повреждение мозга у матери может начаться уже через 4 - 6 минут.
- Что хорошо для матери, обычно хорошо и для ребенка.
- В течение 5 минут ребенок еще не слишком страдает.
- Со временем закрытый массаж становится все менее эффективным.
- До родоразрешения сердечно-легочная реанимация в большинстве случаев оказывается совершенно неэффективной [40].
- Значительное количество сообщений о "возвращении матери к жизни" после родоразрешения [41].
Информационная справка.
Обычно подобная ситуация требует начала гистеротомии в первые 4 мин. после остановки сердца.
При сроке беременности более 30 недель положительные исходы для плода наблюдаются даже при родоразрешении, которое имеет место более чем через 5 мин. после остановки сердца.
Ретроспективное когортное исследование показало, что случаи выживаемости новорожденных имеют место даже при родоразрешении в течение 30 мин после остановки сердца матери [42]. Описано лишь несколько случаев КС во время клинической смерти в рекомендуемый 5-ти минутный промежуток времени. Описаны случаи успешной реанимации матери при выполнении КС в течение 15 мин после остановки сердца [43].
- Если срочное КС невозможно выполнить в течение 5 мин. интервала, то необходимо подготовить все необходимое для родоразрешения по ходу реанимации (уровень B) [44].
Особенности кесарева сечения на умирающей роженице [45].
- Начинать в течение 4 минут, извлечение плода за 5 минут.
- Может помочь, даже если выполнено позже.
- Вазопрессоры не увеличивают маточно-плацентарный кровоток после остановки сердца [19].
- Необходимо всегда иметь экстренный набор для кесарева сечения [46].
- Операцию выполняют в палате, на месте [47, 48].
- Инфекция: без подготовки, без укладывания операционного белья, использование антибиотиков после кесарева сечения [49].
- В операционную переводят ПОСЛЕ родоразрешения [50, 51].
- Применяют нижнесрединную лапаротомию.
- Будьте готовы к гипотонии матки и массивному акушерскому кровотечению.
Организационные принципы оказания помощи.
- Не перемещайте пациентку [50].
- Скорость: обученные акушеры + набор инструментов для кесарева сечения [52].
- Реанимация новорожденного: персонал и оборудование.
- Гемостаз: ушивание матки, тампонада, введение раствора окситоцина непосредственно в миометрий, атония матки в этой ситуации обычное явление [53].
Обучение сердечно-легочной реанимации у беременных обязательно для всех медработников акушерских клиник и родильных отделений [51].
Прогноз
Анафилаксия во время беременности сопряжена с повышенным риском летальности и гипоксической/ишемической энцефалопатии, как для матери, так и для плода.
Четких статистических данных по исходам анафилактического шока у беременных нет. Конфиденциальные расследования материнской смертности и критических состояний в связи с анафилаксией в Шотландии и Дублине дали соотношение "near miss" и материнской летальности 56:1 и 79:1.
Анафилаксия у беременной является фактором риска неонатальной заболеваемости и смертности, даже при благоприятном клиническом исходе у матери. Основная причина - нарушение маточной перфузии и острая гипоксия плода. Гибель плода может произойти антенатально, интранатально или отсрочено из-за тяжелого гипоксического поражения головного мозга. По данным конфиденциального запроса (СЕМАСН; 2007), при анафилаксии у матери в Великобритании 54% младенцев были живорожденными, однако 28% этих детей умерли в раннем неонатальном периоде.
Небольшая частота анафилаксии у беременных затрудняет выработку оптимальной лечебной стратегии и не позволяет подвести доказательную базу под наши рекомендации. По этой причине текущие протоколы основываются отчасти на описании случаев и рекомендациях экспертов.
Критерии (индикаторы) качества оказания медицинской помощи
1. Событийные (смысловые, содержательные, процессные) критерии качества:
- Проведена оценка риска анафилактической (анафилактоидной) реакции.
- Проведение профилактики при отягощенном аллергологическом анамнезе.
- Проведена дифференциальная диагностика анафилактического шока.
- При анафилактическом шоке применен адреналин.
- Проведена кислородотерапия и, по показаниям, ИВЛ.
- Мониторинг АД, ЧСС, SpO2, ЭКГ, рентгенограмма легких.
- Соблюдены правила проведения сердечно-легочной реанимации у беременных женщин (устранение аорто-кавальной компрессии, проведено родоразрешение).
- Проведена оценка состояния плода.
2. Временные критерии качества:
- Введение адреналина в первые 5 мин после развития клиники анафилактического шока.
- Немедленное начало инфузионной терапии кристаллоидами.
- Немедленное прекращение введения триггерного препарата (вызвавшего аллергическую реакцию).
- Родоразрешение при регистрации остановки сердечной деятельности и неэффективности сердечно-легочной реанимации в течение 5 мин.
3. Результативные критерии качества:
- Устранение симптомов аллергической реакции.
- Устранение шока (АД систолическое более 90 мм рт.ст.).
- Восстановление сердечной деятельности (синусового ритма).
- Восстановление сознания.
- Отсутствие признаков бронхоспазма и/или ОРДС.
- Прекращение ИВЛ.
Приложения
Таблица 2
Оценка уровня доказательств и их силы проводилась
согласно Grading of Recommendations Assessment, Development
and Evaluation (GRADE) system - система градации и оценки
качества рекомендаций:
|
Уровень доказательств по шкале GRADE
|
Определение
|
Исследования
|
Уровень рекомендаций
|
|
Высокий
|
Последующие исследования не изменят нашего доверия к полученным результатам
|
Рандомизированные исследования и/или их метаанализ
|
A
|
|
Средний
|
Последующие исследования, вероятно, изменят наше доверие к результатам
|
Хорошо проведенные, но имеющие высокий уровень альфа- и бета-ошибки рандомизированные исследования
|
B
|
|
Низкий
|
Последующие исследования в значительной степени изменят оценку полученных результатов
|
Обсервационные наблюдения, мнения экспертов
|
C
|
|
Очень низкий
|
Результаты исследования не носят доверительного характера
|
Случай-контроль
|
D
|
1 - Сильная рекомендация
2 - Слабая рекомендация
Таблица 3
Алгоритм и дозировки введения препаратов
для лечения анафилаксии
|
Первая линия терапии
|
|||
|
Эпинефрин 1:1000 (в/м), повтор через 5 мин при отсутствии реакции
|
Эпинефрин в/в титрованием по 50 мкг (0,05 мл) в разведении на 10 мл 0,9% раствора натрия хлорида
|
Инфузионная нагрузка
|
|
|
500 мкг (0,5 мл)
|
по 50 мкг до стабилизации гемодинамики
|
500 - 1000 мл при нормотензии, 1000 - 2000 мл при гипотензии
|
|
|
Вторая линия терапии
|
|||
|
Хлорпирамин (в/м или медленно в/в) - противопоказан при беременности, применяется после родоразрешения или в случае планирования прерывания беременности
|
Гидрокортизон (в/м или медленно в/в)
|
||
|
25 - 50 мг
|
200 мг
|
||
Примечание. Эпинефрин (адреналин) является золотым стандартом в лечении анафилаксии [54]. Тем не менее, болюсное введение адреналина 10 - 20 мкг, снижает маточный кровоток на 30 - 40% [55].
Таблица 4
Содержимое укладки для оказания экстренной помощи
при анафилактическом шоке в акушерском стационаре
|
Лекарственные средства
|
Расходные материалы
|
|
- Эпинефрин (1 упаковка);
|
- Венюли 14, 16, 18, 20 G;
|
|
- Натрия хлорид 0,9% 500 мл (пакет).
|
- система для инфузии;
- шприцы 5 мл, 10 мл;
- лейкопластырь;
- набор для инсуффляции кислорода;
- мешок AMBU;
- орофарингеальный воздуховод.
|
СПИСОК ЛИТЕРАТУРЫ
1. Клинические рекомендации по профилактике и лечению анафилаксии Общероссийской Общественной Организации "Федерация анестезиологов и реаниматологов", //far.org.ru/recomendation - 2015 г. - 22 с.
2. Белокриницкая Т.Е., Шаповалов К.Г. Анафилактический шок в акушерстве. Клинические рекомендации (протокол лечения). - Чита, 2016. - 9 с.
3. Мусаева Т.С., Заболотских И.Б. Анафилаксия: от протокола лечения к протоколу профилактики//Вестник анестезиологии и реаниматологии. - 2011. - Т.8. - N 1. - с. 48 - 55.
4. Hepner D. L., Castells M, Mouton-Faivre С, Dewachter P. Anaphylaxis in the Clinical Setting of Obstetric Anesthesia: A Literature Review//Anesth Analg 2013; 117: 1357-13567.
5. Emergency treatment of anaphylactic reactions Guidelines for healthcare providers Working Group of the Resuscitation Council (UK) January 2008//Annotated with links to NICE guidance July 2012 Review Date: 2016.
6. Peer L, Brezis ML, Shalit M. Evaluation of a prospectively administered written questionnaire to reduce the incidence of suspected latex anaphylaxis during elective cesarean delivery//Int J Obstet Anesth 2014; 23:335.
7. Ogata J, Minami K. Synthetic oxytocin and latex allergy//Br J Anaesth 2007; 98:845-846.
8. Stannard L, Bellis A. Maternal anaphylactic reaction to a general anaesthetic at emergency caesarean section for fetal bradycardia//BJOG 2001;108:539-540;
9. Schatz M, Dombrowski MP. Anaphylaxis in pregnant and breastfeeding women. Up to Date [online]. Last updated 2015 Feb 10. Available from URL: //www.uptodate.com/contents/anaphylaxis-in-pregnant-and-breastfeeding-women?source-see_link.
10. Menendez-Ozcoidi L, Ortiz-Gomez JR, Olaguibel-Ribero JM, Salvador-Bravo MJ. Allergy to low dose sugammadex//Anaesthesia 2011; 66: 217-219.
11. Godai K, Hasegawa-Moriyama M, Kuniyoshi T. Three cases of suspected sugammadex-induced hypersensitivity reactions//Br J Anaesth 2012; 109:216-218.
12. Khan R, Anastasakis E, Kadir RA. Anaphylactic reaction to ceftriaxone in labour. An emerging complication//J Obstet Gynaecol 2008;28:751-753.
13. Sengupta A, Kohli JK. Antibiotic prophylaxis in cesarean section causing anaphylaxis and intrauterine fetal death//J Obstet Gynaecol Res 2008;34:252-254.
14. Lamont RF, Sobel J, Kusanovic JP. Current debate on the use of antibiotic prophylaxis for cesarean section//BJOG. 2011; 118:193-201.
15. Karri K, Raghavan R, Shahid J. Severe anaphylaxis to volplex, colloid during cesarean section: a case report and review//Obstet Gynecol Int 2009;2009:374;91.
16. Hepner D.L, Castells M., Mouton-Faivre C, Dewachter P. Anaphylaxis in the Clinical Setting of Obstetric Anesthesia: A Literature Review//Anesth. Analg., 2013;117:1357-1367.
17. Woidacki K, Zenclussen AC, Siebenhaar F. Mast cell-mediated and associated disorders in pregnancy: a risky game with an uncertain outcome?//Front Immunol., 2014;5:231.
18. Vatsgar TT, Ingebrigtsen O, Fjose LO, Wikstrom B, Nilsen JE, Wik L. Cardiac arrest and resuscitation with an automatic mechanical chest compression device (LUCAS) due to anaphylaxis of a woman receiving caesarean section because of preeclampsia//Resuscitation 2006;68:155-159.
19. Vanden Hoek TL, Morrison LJ, Shuster M, Donnino M, Sinz E, Lavonas EJ, Jeejeebhoy FM, Gabrielli A. Part 12: cardiac arrest in special situations: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care//Circulation 2010;122:S8; 29-61.
20. Dijkman A, Huisman CM, Smit M, Schutte JM, Zwart JJ, van Roosmalen JJ, Oepkes D. Cardiac arrest in pregnancy: increasing use of perimortem caesarean section due to emergency skills training?//BJOG 2010;1 17:282-287.
21. Practice Guidelines for Obstetric Anesthesia An Updated Report by the American Society of Anesthesiologists Task Force on Obstetric Anesthesia and the Society for Obstetric Anesthesia and Perinatology//Anesthesiology 2016; 124: N 2:01-31.
22. Draisci G, N ucera E, Pollastrini E, Forte E, Zanfini B, Pinto R, Patriarca G, Schiavino D, Pietrini D. Anaphylactic reactions during cesarean section//Int J Obstet Anesth 2007; 16:63-67;
23. Shimo T, Nishiike S, Masuoka M, Seki S, Tsuchida H. Intraoperative anaphylactic shock induced by methylergometrine and oxytocin//Masui 2006;55: 447-450.
24. Lin MC, Hsieh TK, Liu CA, et al. Anaphylactoid shock induced by oxytocin administration - a case report//Acta Anaesthesiol Taiwan 2007;45:233-236.
25. Pant D, Vohra VK, Pandey SS, Sood J. Pulseless electrical activity during caesarean delivery under spinal anaesthesia: a case report of severe anaphylactic reaction to Syntocinon//Int J Obstet Anesth 2009; 18:85-88.
26. Mulla ZD, Ebrahim MS, Gonzalez JL. Anaphylaxis in the obstetric patient: analysis of a statewide hospital discharge database//Ann Allergy Asthma Immunol 2010; 104: 55-59.
27. Hawkins JL, Chang J, Palmer SK, Gibbs CP, Callaghan WM. Anesthesia-related maternal mortality in the United States: 1979-2002//Obstet Gynecol 2011;117:69-74.
28. Kroigaard M, Garvey LH, Gillberg L, Johansson SG, Mosbech H, Florvaag E, Harboe T, Eriksson LI, Dahlgren G, SeemanLodding H, Takala R, Wattwil M, Hirlekar G, Dahlen B, Guttormsen AB. Scandinavian Clinical Practice Guidelines on the diagnosis, management and follow-up of anaphylaxis during anaesthesia//Acta Anaesthesiol Scand 2007;51:655-670.
29. Harper NJ, Dixon T, Dugue P, Edgar DM, Fay A, Gooi HC, Herriot R, Hopkins P, Hunter JM, Mirakian R, Pumphrey RS, Seneviratne SL, Walls AF, Williams P, Wildsmith JA, Wood P, N asser AS, Powell RK, Mirakhur R, Soar J. Working Party of the Association of Anaesthetists of Great Britain and Ireland. Suspected anaphylactic reactions associated with anaesthesia//Anaesthesia 2009;64:199-211.
30. Mhyre JM, Tsen LC, Einav S, Kuklina EV, Leffert LR, Bateman ВТ. Cardiac arrest during hospitalization for delivery in the United States, 1998-2011//Anesthesiology. 2014;120: 810-818.
31. Zwart JJ, Richters JM, Ory F, de Vries JI, Bloemenkamp KW, van Roosmalen J. Severe maternal morbidity during pregnancy, delivery and puerperium in the N etherlands: a nationwide populationbased study of 371,000 pregnancies//BJOG. 2008; 115:842-850.
32. Hui D, Morrison LJ, Windrim R, Lausman AY, Hawryluck L, Dorian P, Lapinsky SE, Halpern SH, Campbell DM, Hawkins P, Wax RS, Carvalho JC, Dainty KN, Maxwell C, Jeejeebhoy FM. The American Heart Association 2010 guidelines for the management of cardiac arrest in pregnancy: consensus recommendations on implementation strategies//J Obstet Gynaecol Can. 2011;33:858-863.
33. Iqbal A, Morton C, Kong KL. Fibrinolysis during anaphylaxis, and its spontaneous resolution, as demonstrated by thromboelastography//Br J Anaesth 2010;105:168-171.
34. Parashchanka A, Wyffels PA, Van Limmen JG, Wouters PF. Anaphylactic shock and hyperfibrinolysis measured with thromboelastography//Acta Anaesthesiol Belg 2011;62: 207-211.
35. Vanden Hoek TL,.; Levy D M. Emergency Caesarean Section: best practice//Anaesthesia 2006; 61: 786-791.
36. Kinsella S M. Lateral tilt for pregnant women: why 15 degrees?//Anaesthesia 2003; 58: 835-836.
37. Plante LA. Mechanical ventilation in an obstetric population: characteristics and delivery rates//Am J Obstet Gynecol 2003; 189:1516.
38. Chaudhuri K, Gonzales J, Jesurun CA, Ambat MT, MandalChaudhuri S. Anaphylactic shock in pregnancy: a case study and review of the literature//Int J Obstet Anesth 2008;17:350-357.
39. Banks A. Maternal resuscitation: plenty of room for improvement//Int J Obstet Anesth. 2009. 17, 289-291.
40. Elkayam U. Pregnancy and cardiovascular disease. In: Zipes D.P., Libby P., Bonow R.O., Braunwald E., editors. Braunwald's Heart Disease: A Textbook of Cardiovascular Medicine 7th ed. Philadelphia, PA: Elsevier 2005. P. 1965.
41. Mhyre J.M., Tsen L.G., Einav S., Kuklina E.V., Leffert L.R., Bateman B.T. Cardiac arrest during hospitalization for delivery in the United States, 1998-2011//Anesthesiology.2014. V.120.P.810-818.
42. Jeejeebhoy FM. Management of cardiac arrest in pregnancy. A systematic review//Resuscitation 2011, 82: 801-809.
43. Suresh M. Cardiopulmonary resuscitation and the parturient//Best Pract and Research Clin Obstet and Gynecol. 2010, 24: 383-400.
44. Lipman S., Cohen S., Einav S., Jeejeebhoy F., Mhyre J. M., Morrison L.J., Katz V., Tsen L.C., Daniels K., Halamek L.P., Suresh M.S., Arafeh J., Gauthier D., Carvalho J. С.А., Druzin M., Carvalho В. The Society for Obstetric Anesthesia and Perinatology Consensus Statement on the Management of Cardiac Arrest in Pregnancy//Anesth. Analg. 2014;118: 1003-1016.
45. Jeejeebhoy F.M., Zelop С.М., Lipman S., Carvalho В., Joglar J., Mhyre J.M., Katz V.L., Lapinsky S.E., Einav S., Warnes С A., Page R. L., Griffin R.E., Jain A., Dainty K.N, Arafeh J., Windrim R., Koren G, Callaway С.W. On behalf of the American Heart Association Emergency Cardiovascular Care Committee, Council on Cardiopulmonary, Critical Care, Perioperative and Resuscitation, Council on Cardiovascular Diseases in the Young, and Council on Clinical Cardiology. Cardiac Arrest in Pregnancy A Scientific Statement From the American Heart Association//Circulation. 2015; 132: 1-21.
46. Whitty J E. Maternal cardiac arrest in pregnancy. Clin Obstet Gynecol 2002; 45: 377-92.
47. Patil V., Jigajinni S., Wijayatilake D.S. Maternal critical care: 'one small step for woman, one giant leap for womankind'//Curr Opin Anesthesiol 2015, 28: 290-299.
48. Katz V, Balderston K, De Freest M. Perimortem cesarean delivery: Were our assumptions correct?//Am J Obstet Gynecol 2005; 192:1916-1920.
49. Cohen S E, Andes L C, Carvalho B. Assessment of knowledge regarding cardiopulmonary resuscitation of pregnant women/Ant J Obstet Anesth 2008; 17: 20-5.
50. Stringer M., Brooks P. M., King K., Biesecker B. N ew guidelines for maternal and neonatal resuscitation//J.O.G.N.N. 2007; 36 (6): 624-635.
51. Farah R, Stiner E, Zohar Z, Zveibil F, Eisenman A. Cardiopulmonary resuscitation surprise drills for assessing, improving and maintaining cardiopulmonary resuscitation skills of hospital personel//Eur J Emerg Med 2007; 14: 332-336.
52. Arendt K.W. Hughes Lecture. What's new in maternal morbidity and mortality?// IJOA. 2016. V.26. 59-70.
53. Rachke R.A. Advanced cardiac life support of the pregnancy patient. In: Foley M.R., Strong Т.Н., Garite T.J., eds. Obstetric Intensive Care Manual.
3rd ed. New York, NY: McGraw-Hill; 2011:199-212.
54. Adriaensens I, Vercauteren M, Soetens F, Janssen L, Leysen J, Ebo D. Allergic reactions during labour analgesia and caesarean section anesthesia//Int J Obstet Anesth 2013; 22:231-242.
55. Kroigaard M, Garvey LH, Gillberg L. Scandinavian Clinical Practice Guidelines on the diagnosis, management and follow-up of anaphylaxis during anaesthesia//Acta Anaesthesiol Scand 2007; 51: 655-670.